7. Wady serca. Wstęp. Edward Malec, Katarzyna Januszewska, Jacek Kołcz, Tomasz Mroczek, Małgorzata Procelewska, Joanna Książyk
|
|
|
- Ksawery Brzozowski
- 9 lat temu
- Przeglądów:
Transkrypt
1 7. Wady serca Edward Malec, Katarzyna Januszewska, Jacek Kołcz, Tomasz Mroczek, Małgorzata Procelewska, Joanna Książyk Wstęp Wrodzone wady serca to nieprawidłowości w strukturze serca lub jego czynności występujące od chwili urodzenia. Wyróżnia się następujące typy wrodzonych wad serca: n ubytki przegród serca n nieprawidłowe odejścia dużych tętnic n połączenia pomiędzy dużymi tętnicami n nieprawidłowy spływ dużych żył do serca n zwężenia lub zarośnięcia zastawek lub naczyń. Zaburzenia czynnościowe najczęściej dotyczą przewodnictwa przedsionkowo- -komorowego; występują samodzielnie lub współistnieją z wadami anatomicznymi. Ocenia się, że częstość występowania wad serca wynosi 0,6% 0,8% żywo urodzonych noworodków. Oznacza to, że w Polsce każdego roku rodzi się około 3000 dzieci z wadami serca. Wady częściej obserwuje się u wcześniaków i noworodków o małej masie ciała. Dotychczas nie określono jednoznacznie przyczyn powstawania wrodzonych wad serca. Prawdopodobnie o rozwoju wady serca nie decyduje jeden czynnik, ale zespół czynników genetycznych i środowiskowych. Ryzyko urodzenia dziecka z wadą serca wzrasta u matek chorujących na różyczkę w pierwszym trymestrze ciąży, uzależnionych od alkoholu, a także chorujących na cukrzycę. Wady serca częściej występują u noworodków z zaburzeniami chromosomalnymi, takimi jak zespół Downa czy zespół Turnera. Umieralność w przypadku poszczególnych wad serca jest zróżnicowana. 7. Wady serca 79
2 Najbardziej niebezpieczny dla wszystkich dzieci z wrodzonymi wadami serca jest okres noworodkowy i niemowlęcy. Około 50% tych dzieci umiera w pierwszym roku życia, jeśli nie podejmie się właściwego leczenia. Leczenie chirurgiczne, wspomagane przez kardiologiczne zabiegi interwencyjne, stanowi jedyną skuteczną metodę terapii dzieci z wadami serca. Wspomagane przez kardiologiczne zabiegi interwencyjne chirurgiczne leczenie wrodzonych wad serca rozpoczęto w 1938 roku, kiedy to Robert Gross po raz pierwszy zamknął przetrwały przewód tętniczy. W latach 40. XX wieku więcej uwagi poświęcano ograniczaniu zaburzeń hemo dynamicznych czyli skutkom wad serca niż korekcjom anatomicznym. Wykonywano operacje paliatywne (operacje łagodzące jedynie objawy wady), ponieważ korekcje anatomiczne były wówczas niewykonalne lub obarczone zbyt dużym ryzykiem. Pierwszą całkowitą korekcję wrodzonej wady serca wykonał Walton Lillehei w 1954 roku z zastosowaniem krążenia skrzyżowanego (połączenie układu krążenia operowanego dziecka z układem krążenia matki). Ostatnio obserwuje się dynamiczny rozwój chirurgii wad serca. Opracowanie nowych metod chirurgicznych, pełniejsze rozumienie biologii serca oraz nowoczesne sposoby monitorowania i leczenia pooperacyjnego przyczyniły się do zmniejszenia śmiertelności i powikłań pooperacyjnych. Obecnie w zasadzie wszystkie wrodzone wady serca mogą być skorygowane chirurgicznie. Autorzy pragną podziękować dr hab. med. Joannie Książyk za uzupełnienie rozdziałów o omówienie zabiegów interwencyjnych (Techniki operacyjne). Zwężenie cieśni aorty (koarktacja aorty) Zwężenie cieśni aorty (coarctation of the aorta CoA) polega na przewężeniu światła aorty w odcinku jej cieśni, tj. pomiędzy tętnicą podobojczykową lewą a przyczepem przewodu tętniczego Botalla (ryc. 1B. i C.). Wada ta stanowi 5 10% wrodzonych wad serca; 3-krotnie częściej występuje u chłopców. Koarktacja aorty występuje w 2 postaciach: niemowlęcej i dorosłych. U noworodków i niemowląt (ryc. 1B.) zwężenie cieśni aorty występuje zazwyczaj na długim odcinku. Postaci niemowlęcej koarktacji aorty często towarzyszą inne wady serca najczęściej ubytek przegrody międzykomorowej oraz wady o charakterze niedorozwoju struktur lewego serca (zwężenie lewego ujścia tętniczego, w tym dwupłatkowa zastawka aortalna, zwężenie zastawki mitralnej, niedorozwój łuku aorty i zespół niedorozwoju lewego serca). Postać dorosłych, którą stwierdza się już u kilkuletnich dzieci, jest najczęściej izolowanym zwężeniem w kształcie klepsydry. Aorta zstępująca jest poszerzona, a krążenie oboczne bardzo rozwinięte (ryc. 1C.). Konsekwencje wady zależą od stopnia zwężenia aorty, drożności przewodu tętniczego oraz występowania wad towarzyszących. 80 Dziecko z wadą serca
3 PDA przetrwały przewód tętniczy CoA koarktacja aorty AoDesc aorta zstępująca A. B. CoA koarktacja aorty AoDesc aorta zstępująca CV naczynia krążenia obocznego C. Ryc. 1. Niemowlęca postać koarktacji aorty A. Zdrowe serce B. Koarktacja aorty postać niemowlęca C. Koarktacja aorty postać dorosłych Ciężkie zwężenie cieśni aorty ujawnia się w wieku noworodkowym i powoduje utrudnienie przepływu krwi do krążenia systemowego. Prawa komora zaopatruje przez przewód tętniczy narządy dolnej połowy ciała w krew o małym stopniu utlenowania. Zamykanie się przewodu tętniczego doprowadza do przeciążenia prawej komory. Nadciśnieniu w górnej połowie ciała (zwiększającemu ryzyko krwawień wewnątrzczaszkowych) towarzyszy niedokrwienie w dolnej połowie ciała (przednerkowa niewydolność nerek, martwicze zapalenie jelit, beztlenowy metabolizm tkanek z rozwojem kwasicy metabolicznej). Ciężka niewydolność krążenia jest stanem zagrażającym życiu noworodka. W przypadku ubytku w przegrodzie międzykomorowej krew swobodnie przepływa z lewej do prawej komory i dalej do krążenia płucnego. Przez przewód tętniczy płynie wtedy krew wysoko utlenowana, nie powodując wyraźnej różnicy wysycenia tlenem krwi pomiędzy górną i dolną połową ciała. 7. Wady serca 81
4 Niewielkie, izolowane zwężenie cieśni aorty nie powoduje początkowo zaburzeń przepływu krwi stanowiących przyczynę dramatycznych objawów. Utrudnienie przepływu krwi przez cieśń wpływa na rozwój nadciśnienia tętniczego w górnej połowie ciała, stopniowy przerost lewej komory i rozwój krążenia obocznego (przez tętnice międzyżebrowe, piersiowe wewnętrzne i odgałęzienia pnia tarczowo-szyjnego). Wraz z rozwojem naczyń krążenia obocznego różnica ciśnień góra dół może zanikać. Nieleczeni chorzy ze zwężeniem cieśni aorty umierają zwykle w wieku lat z powodu powikłań nadciśnienia tętniczego (udar mózgu, zawał serca, pęknięcie tętniaka aorty), bakteryjnego zapalenia wsierdzia lub zastoinowej niewydolności krążenia (przerost serca, niedomykalność zastawki aortalnej). Objawy Duże zwężenie cieśni aorty ujawnia się w wieku noworodkowym. Oprócz objawów ciężkiej niewydolności krążenia (szybka czynność serca, duszność, powiększenie wątroby) obserwuje się z powodu zamykania się przewodu tętniczego objawy upośledzonego przepływu krwi przez narządy (mała produkcja moczu, zimne kończyny, kwasica metaboliczna). Tętno na kończynach dolnych jest słabo wyczuwalne. W przeciwieństwie do dramatycznych objawów postaci niemowlęcej koarktacji aorty w pierwszych dniach życia postać dorosłych przez wiele lat przebiega bezobjawowo. Rzadko występują dolegliwości, takie jak: bóle głowy, krwawienia z nosa czy chromanie przestankowe. Często pierwszymi objawami są powikłania zwężenia cieśni aorty (choroba wieńcowa, udar mózgu). Leczenie Stwierdzenie zależnego od przewodu tętniczego Botalla przepływu w dużym krążeniu u noworodka w ciężkim stanie jest bezwzględnym wskazaniem do włączenia ciągłego wlewu prostaglandyny E1 (alprostadyl, Prostin VR) jeszcze przed ustaleniem dokładnego rozpoznania. Prostaglandyna E1 utrzymuje drożność przewodu tętniczego, a w przypadku jego zamknięcia powoduje otwarcie lub przynajmniej poszerzenie cieśni aorty. Stabilizacja stanu dziecka wymaga często, obok wyrównania zaburzeń metabolicznych i włączenia leków, rozpoczęcia sztucznej wentylacji. Techniki operacyjne Po ustabilizowaniu stanu dziecka niezwłocznie należy podjąć leczenie operacyjne. U dzieci z koarktacją przebiegającą bez objawów niewydolności krążenia leczenie operacyjne należy przeprowadzić po rozpoznaniu wady, nie wcześniej jednak niż około 6. miesiąca życia. Obecnie stosowane są 3 techniki chirurgiczne. Wszystkie techniki wymagają otwarcia klatki piersiowej po stronie lewej. 82 Dziecko z wadą serca
5 Ryc. 2. Wycięcie zwężonego odcinka aorty i wykonanie zespolenia koniec do końca (operacja Crafoorda) 1. Wycięcie zwężonego odcinka i zespolenie aorty koniec do końca (operacja Crafoorda) Technika ta polega na usunięciu zwężonego odcinka aorty wraz z przewodem tętniczym po jego wcześniejszym podwiązaniu (ryc. 2.); następnie zszywa się odcinki aorty. W przypadku niedorozwoju łuku aorty stosuje się modyfikację tej techniki (zespolenie aorty z łukiem aorty koniec do boku ). Najważniejszą zaletą tej metody jest całkowite usunięcie tkanek przewodu tętniczego, natomiast wadą pozostająca okrężna blizna, zazwyczaj stanowiąca przyczynę nawrotu zwężenia. 2. Plastyka aorty płatem z lewej tętnicy podobojczykowej (operacja Waldhausena) Ze światła aorty usuwa się tkanki powodujące zwężenie. Płat wykonany z tętnicy podobojczykowej wszywa się w ścianę aorty, poszerzając miejsce zwężenia (ryc. 3.). Metoda ta nie powoduje wytworzenia okrężnej blizny i chociaż usunięcie tkanek pochodzących z przewodu tętniczego nie jest możliwe, nawrót zwężenia występuje rzadko. Technika ta jest postępowaniem zalecanym u noworodków i niemowląt. W okresie odległym czasami obserwuje się gorszy rozwój lewej kończyny górnej oraz zespół podkradania tętnicy podobojczykowej (bóle głowy, niedowidzenie połowicze). 3. Plastyka aorty łatą z tworzywa sztucznego Jest to najprostsza i zarazem najszybsza metoda, polegająca na usunięciu tkanek tworzących zwężenie i poszerzeniu cieśni łatą w kształcie elipsy (politetrafluoroetylen, dakron). Opisana technika nie wymaga rozległego preparowania aorty (możliwość uszkodzenia tętnic między żebrowych), nie wytwarza okrężnej blizny i zachowuje unaczynienie lewej kończyny górnej (ryc. 4.). Niewątpliwą jej wadą jest zastosowanie obcego materiału (ryzyko rozwoju bakteryjnego zapalenia wsierdzia i zakrzepicy oraz powstawanie tętniaków aorty po przeciwnej stronie łaty, 7. Wady serca 83
6 Ryc. 3. Plastyka aorty płatem z lewej tętnicy podobojczykowej (operacja Waldhausena) Ryc. 4. Plastyka aorty łatą z tworzywa sztucznego związane nie tylko z obecnością niepełnowartościowej tkanki aorty, ale głównie ze wzmożonymi drganiami ściany aorty naprzeciwko nierozciągliwego materiału). Metodę tę zwykle stosuje się u dzieci starszych i młodych dorosłych. U osób starszych z niedostatecznie rozwiniętym krążeniem obocznym wykonuje się zespolenie omijające (z naczynia sztucznego), które nie wymaga zamknięcia pełnego światła aorty w czasie operacji i nie stwarza ryzyka niedokrwienia rdzenia kręgowego. Z tego samego powodu operacje zwężenia cieśni aorty u dorosłych przeprowadza się czasami w krążeniu pozaustrojowym. 84 Dziecko z wadą serca
7 W przypadku pooperacyjnego zwężenia cieśni aorty, które zdarza się najczęściej po operacji przeprowadzonej w okresie noworodkowym lub wczesnoniemowlęcym, leczenie z wyboru stanowi rozszerzanie za pomocą cewnika balonowego miejsca zwężenia (angioplastyka balonowa). Zabieg, przeprowadzany najczęściej z nakłucia tętnicy udowej, zazwyczaj jest skuteczny, poszerza miejsce zwężenia i dalsze leczenie operacyjne nie jest konieczne. U niewielkiego odsetka chorych angioplastyka balonowa nie przynosi spodziewanego efektu leczniczego i wówczas należy rozważać powtórną angioplastykę lub założenie stentu w miejsce zwężenia. Stent to rodzaj metalowej siateczki o odpowiedniej długości, który założony do wnętrza naczynia i poszerzony do wartości bezpiecznej dla danego pacjenta, utrzymuje odpowiednią szerokość naczynia. Po angioplastyce nie wprowadza się farmako terapii; po założeniu stentu konieczne jest podawanie, tak samo jak w przypadku interwencyjnego zamykania ubytku międzyprzedsionkowego, kwasu acetylosalicylowego (np. Acesanu) w tej samej dawce przez 6 miesięcy. We wrodzonej koarktacji aorty u kilku lub kilku nastoletnich dzieci coraz częściej zamiast leczenia operacyjnego proponuje się leczenie interwencyjne. W zależności od typu zwężenia pierścieniowatego lub tubularnego rozważa się angioplastykę balonową lub wprowadzenie stentu. Powikłania Do najczęstszych chirurgicznych powikłań wczesnych należy krwawienie oraz rozwój nadciśnienia tętniczego. Najrzadsze (0,4%), ale najgroźniejsze powikłanie stanowi porażenie kończyn w wyniku przejściowego niedokrwienia rdzenia kręgowego. Do powikłań odległych zalicza się nawrót zwężenia oraz powstawanie tętniaków aorty. Śmiertelność pooperacyjna u noworodków i niemowląt wynosi około 5%, natomiast u dzieci starszych i dorosłych nie przekracza 1%. Zwężenie aorty Zwężenie aorty (aortic stenosis AS) stanowi około 8% wad wrodzonych serca. Wada ta prowadzi do upośledzenia odpływu krwi z lewej komory do aorty. W zależności od lokalizacji wyróżnia się trzy typy zwężenia aorty: podzastawkowe, zastawkowe i nadzastawkowe. Podzastawkowe zwężenie aorty Podzastawkowe zwężenie aorty (subvalvar aortic stenosis SubAS) to zwężenie drogi wypływu z lewej komory zlokalizowane pod zastawką aortalną (ryc. 5.). 7. Wady serca 85
8 miejsce zwężenia A. B. Ryc. 5. A. Zdrowe serce B. Podzastawkowe zwężenie aorty Najczęstszą postacią wady jest zwężenie włóknisto-mięśniowe, występujące w postaci błony, rzadziej wału lub tunelu. Podzastawkowe zwężenie, objawiające się u noworodków i niemowląt, jest zazwyczaj elementem złożonej wady serca (przerwany łuk aorty, zespół niedorozwoju lewego serca, kanał przedsionkowo- -komorowy czy zespół Shone a). Rzadszą postacią wady jest kardiomiopatia: pierwotna lub wtórna. Pierwotna kardiomiopatia jest wadą dziedziczoną i dotyczy zazwyczaj przegrody międzykomorowej. Wtórna przerostowa kardiomiopatia rozwija się po przewlekłym przyjmowaniu leków steroidowych oraz u dzieci matek chorych na cukrzycę insulinozależną (typu 1). Przyczyną podzastawkowego zwężenia mogą być również nieprawidłowe przyczepy zastawki mitralnej, pozostałości poduszeczek wsierdziowych oraz guzy serca. Zwężenie podzastawkowe stanowi utrudnienie wypływu krwi z lewej komory, które powodując przeciążenie ciśnieniowe, doprowadza do przerostu komory. U starszych dzieci ze zwężeniem włóknisto-mięśniowym obserwuje się wtórne, spowodowane turbulentnym przepływem krwi, pogrubienie płatków zastawki aorty, będące często przyczyną niedomykalności zastawki. Turbulencja przepływu sprzyja również bakteryjnemu zapaleniu wsierdzia, natomiast przerost lewej komory predysponuje do wczesnego rozwoju choroby wieńcowej i zaburzeń rytmu. Komorowe zaburzenia rytmu bywają przyczyną omdleń i nagłych zgonów. Kardiomiopatia objawiająca się w wieku noworodkowym zwykle współistnieje ze zwężeniem drogi wypływu z prawej komory i jest przyczyną rozwoju ciężkiej niewydolności krążenia, zagrażającej życiu dziecka. Wtórna przerostowa kardiomiopatia ulega samoistnemu cofnięciu się w miesiącu życia. 86 Dziecko z wadą serca
9 Objawy Izolowane zwężenie przebiega bezobjawowo do wieku młodzieńczego. U młodych dorosłych wada objawia się częstymi omdleniami i bólem w klatce piersiowej. U noworodków i niemowląt zwężenie podzastawkowe jest elementem złożonej wady i pojawiające się objawy zależą od towarzyszących nieprawidłowości, zwykle dziecko jest jednak w bardzo ciężkim stanie. Zwężenie w postaci błony lub podaortalnego wału należy usunąć chirurgicznie (ryc. 6.). Rozległe wycięcie mięśniowej części zwężenia istotnie ogranicza częstość nawrotów, ale zwiększa ryzyko groźnych powikłań. Operacja wymaga zastosowania krążenia pozaustrojowego i umiarkowanej hipotermii. Rozległe podaortalne zwężenie (tunel) wymaga nacięcia drogi wypływu z lewej komory, wycięcia zwężenia, a następnie poszerzenia drogi wypływu łatą osierdziową lub łatą z tworzywa sztucznego. Współistniejące zwężenie zastawki aortalnej wymaga dodatkowo wymiany zastawki aorty na sztuczną (operacja Konno) lub biologiczną z przeszczepieniem naczyń wieńcowych. Powikłania Do najczęstszych powikłań należą: nawrót zwężenia oraz uszkodzenie struktur sąsiadujących zastawki aortalnej, zastawki mitralnej, układu przewodzącego oraz wytworzenie ubytku w przegrodzie międzykomorowej. Ao aorta AV zastawka aoralna LA lewy przedsionek AV zastawka aoralna linia wcięcia błony LV lewa komora SubAS podzastawkowe zwężenie aorty typu błona włóknisto-mięśniowa SubAS podzastawkowe zwężenie aorty typu błona włóknisto-mięśniowa Ryc. 6. Podzastawkowe zwężenie aorty typu błona włóknisto-mięśniowa. Przekrój poprzeczny, widok od strony aorty 7. Wady serca 87
10 Zastawkowe zwężenie aorty Zastawkowe zwężenie aorty (valvar aortic stenosis) (ryc. 7.) to zwężenie drogi wypływu z lewej komory na poziomie zastawki aorty. Wada jest najczęstszą postacią zwężenia lewego ujścia tętniczego, częściej występuje u chłopców i stanowi około 5% wrodzonych wad serca. Zastawka zazwyczaj nie ma dobrze wykształconych płatków (grube, brodawkowato zmienione) lub pomiędzy płatkami znajdują się zrosty. Pierścień zastawki jest często niedorozwinięty. U noworodków i niemowląt zwykle wadzie tej towarzyszą inne wady o charakterze niedorozwoju struktur lewego serca (zwężenie zastawki mitralnej, niedorozwój lewej komory ze zwłóknieniem wsierdzia, niedorozwój aorty wstępującej, zwężenie cieśni aorty i zespół Shone a) oraz ubytek międzykomorowy i przetrwały przewód tętniczy. U dzieci starszych wada występuje w postaci izolowanej. Płód ze zwężeniem zastawki aortalnej rozwija się prawidłowo. W życiu płodowym dochodzi już jednak do upośledzenia funkcji komory w wyniku przerostu komory oraz rozwoju zwłóknienia wsierdzia w niedokrwionych obszarach podwsierdziowych. Po urodzeniu krytyczne zwężenie zastawki staje się przyczyną szybko postępującej niewydolności serca z rozwojem obrzęku płuc. Jeśli w przegrodach serca duże ubytki umożliwiają przeciek lewo-prawy, objawy wady nie zawsze są tak dramatyczne, do momentu jednak, kiedy przepływ systemowy zapewnia przetrwały przewód tętniczy Botalla. Zamykanie się przewodu tętniczego doprowadza do rozwoju zespołu małego rzutu serca. Konsekwencją upośledzonego ukrwienia zwężona zastawka aortalna A. B. Ryc. 7. A. Zdrowe serce B. Zastawkowe zwężenie aorty 88 Dziecko z wadą serca
11 narządów są krwawienia wewnątrzczaszkowe, martwicze zapalenie jelit oraz niewydolność nerek. Objawy Krytyczne zwężenie zastawki aorty u noworodków jest stanem zagrożenia życia. Objawy pojawiają się zaraz po urodzeniu i zależą od innych wad towarzyszących oraz drożności przewodu tętniczego. W przypadku braku swobodnego przepływu krwi przez przegrody serca objawy niewydolności oddechowej i krążeniowej pojawiają się w pierwszych godzinach życia dziecka. W przypadku dużego przecieku lewo-prawego objawy występują nieco później i są związane z zamykaniem się przewodu tętniczego. Łagodniejsze postaci wady przebiegają bezobjawowo we wczesnym dzieciństwie. U starszych dzieci do najczęstszych objawów należą: ograniczenie tolerancji wysiłku fizycznego, dolegliwości wieńcowe oraz omdlenia. Wada sprzyja rozwojowi bakteryjnego zapalenia wsierdzia. Może się stać przyczyną nagłego zgonu. Leczenie Obecnie u noworodków i niemowląt zaleca się wykonanie przezskórnej balonowej walwuloplastyki aortalnej (ryc. 8.) W przypadku umiarkowanego zwężenia zastawki aortalnej u dzieci (poza okresem noworodkowym i w bardzo rzadkich przypadkach okresem wczesnoniemowlęcym) wskazaniem do zabiegu jest przede wszystkim mierzony nieinwazyjnie metodą doplerowską w czasie badania echokardiograficznego gradient ciśnienia skurczowego między komorą lewą a aortą powyżej 60 mm Hg i gradient mierzony inwazyjnie, w trakcie cewnikowania serca bezpośrednio przed zabiegiem interwencyjnym, wynoszący ponad 50 mm Hg. O wykonaniu zabiegu decydują również objawy kliniczne bóle zamostkowe, zmiany w zapisie Ryc. 8. Przezskórna balonowa plastyka zastawki aortalnej Ao aorta LA lewy przedsionek cewnik zakończony balonem LV lewa komora 7. Wady serca 89
12 elektrokardio graficznym, omdlenia oraz zaburzenia rytmu serca. Dzieci z obniżonym rzutem serca i z gradientem ciśnienia skurczowego przez zastawkę aortalną poniżej 50 mm Hg również mogą być kwalifikowane do walwuloplastyki, jeżeli objawy kliniczne i wyniki badań nieinwazyjnych wskazują na istotność wady. Do leczenia interwencyjnego nie kwalifikują się dzieci, u których oprócz zwężenia stwierdzono niedomykalność aortalną. U dzieci i młodzieży walwuloplastyka zastawki aortalnej zawsze ma charakter paliatywny (tymczasowy), pozwalający na odroczenie zabiegu chirurgicznego. Ponad 50% pacjentów wymaga kolejnego zabiegu leczniczego w ciągu 10 lat. Główny problem stanowi nawracające zwężenie lub nasilająca się niedomykalność zastawki aortalnej. Zabieg wykonuje się z nakłucia tętnicy udowej. Po zabiegu nie jest wymagane podawanie leków. Za bezpośredni dobry wynik walwuloplastyki uważa się gradient skurczowy ciśnienia między lewą komorą a aortą poniżej 20 mm Hg i niewystępowanie niedomykalność aortalna. Brak efektów hemodynamicznych i klinicznych zabiegu interwencyjnego jest wskazaniem do wykonania zabiegu chirurgicznego. Krytyczne zwężenie zastawki aortalnej u noworodków wymaga podania prostaglandyny E1 (PGE1) w celu utrzymania drożności przewodu tętniczego. Ciężki stan dziecka często wymaga rozpoczęcia wentylacji wspomaganej, stosowania leków zwiększających kurczliwość serca i wyrównania zaburzeń metabolicznych. Obecnie leczenie interwencyjne krytycznego zwężenia zastawki aortalnej u noworodka praktycznie uważa się za leczenie z wyboru. W kwalifikacji do zabiegu decydujące znaczenie ma stan ogólny noworodka oraz echokardiograficzny obraz zastawki aortalnej, komory lewej i zastawki dwudzielnej. Wartość skurczowego gradientu przez zastawkę nie ma istotnego znaczenia, ponieważ dzięki stałej podaży prostaglandyny E1 przewód tętniczy jest szeroko otwarty. Zabieg ten u noworodków, podobnie jak u dzieci starszych, ma zawsze charakter paliatywny pozwalający na odroczenie operacji chirurgicznej, a jego wynik zależy przede wszystkim od stopnia nasilenia zmian anatomicznych (budowa zastawki aortalnej, stopień wykształcenia jej płatków) oraz dysfunkcji lewej komory. Alternatywnie wykonuje się operację kardiochirurgiczną z zastosowaniem krążenia pozaustrojowego lub bez jego stosowania. Zabieg polega na przecięciu zrośniętych spoideł zastawki. Należy podkreślić, że wada zastawki aortalnej jest praktycznie wadą pozostającą przez całe życie i najkorzystniejsze dla dziecka, w zależności oczywiście od objawów klinicznych, jest maksymalne opóźnienie operacji chirurgicznej do czasu osiągnięcia przez pacjenta masy ciała i wzrostu człowieka dorosłego. Pozwala to na przykład na chirurgiczną wymianę zastawki o średnicy odpowiadającej średnicy zastawki dorosłej. Wymiana zastawki u małego dziecka nie zawsze pozwala na wszczepienie zastawki o średnicy dorosłej, a wtedy kolejna operacja jest konieczna. 90 Dziecko z wadą serca
13 U starszych dzieci zwężenie zastawki aortalnej ze współistniejącą niedomykalnością (najczęściej po przebytej w okresie noworodkowym balonowej plastyce) wymaga wymiany zastawki na sztuczną, biologiczną lub własną zastawkę pnia płucnego, z wszczepieniem w drogę wypływu z prawej komory zastawki biologicznej operacja Rossa (ryc. 9.). A. Ao aorta MPA pień płucny wszczepiony allograft płucny od dawcy Ao aorta MPA pień płucny allograft płucny pochodzący od pacjenta ujścia tętnic B. wieńcowych C. miejsca doszycia tętnic wieńcowych Ryc. 9. Operacja Rossa A. Zastawkowe zwężenie aorty B. Usunięcie zastawki aortalnej i pobranie zastawki płucnej C. Wszczepienie zastawki płucnej w miejsce aortalnej i allograftu w miejsce usuniętej zastawki płucnej 7. Wady serca 91
14 Powikłania Najczęstszym (40%) powikłaniem balonowej plastyki i przyczyną późniejszych ponownych operacji jest niedomykalność zastawki. Śmiertelność po tym zabiegu wynosi około 4%. Śmiertelność po operacji nacięcia zrostów między płatkami wynosi 5 10%. Nadzastawkowe zwężenie aorty Nadzastawkowe zwężenie aorty (supravalvar aortic stenosis SupraAS) to zwężenie aorty wstępującej rozpoczynające się bezpośrednio powyżej zastawki aorty; jest to jedna z najrzadszych wad drogi wypływu z lewej komory (ok. 0,5% wad serca). Opisano trzy postacie wady: zwężenie klepsydrowate (najczęstsze), odcinkowy niedorozwój aorty wstępującej (zwężenie tubularne) oraz pierścień włóknisto- -mięśniowy wystający do światła aorty (ryc. 10.). Zastawka aortalna jest zazwyczaj zwężona, często dwupłatkowa, a pogrubiałe płatki mogą przyrastać do patologicznej tkanki zwężenia lub do ściany aorty, ograniczając napływ krwi do krążenia wieńcowego. Nadzastawkowe zwężenie aorty występuje jako wada izolowana lub skojarzona, ze zwężeniami innych tętnic (płucnych, nerkowych, mózgowych, odgałęzień łuku aorty). Może również być elementem zespołu Williamsa ( twarz elfa, opóźniony rozwój umysłowy, coctail-party osobowość, zwiększone stężenie wapnia w surowicy krwi). Wszystkie formy wady występują sporadycznie lub są dziedziczone. Nadzastawkowe zwężenie aorty, stanowiąc przeszkodę dla przepływu krwi do aorty wstępującej, powoduje przeciążenie ciśnieniowe i przerost lewej komory. Drugą przyczyną niewydolności wieńcowej są wtórne wady tętnic wieńcowych, których ujścia, położone poniżej zwężenia, narażone są na uszkodzenia związane z wysokim ciśnieniem. Wady tętnic wieńcowych, polegające na zwężeniu ujścia naczynia, krętym przebiegu i zwłóknieniu ściany, obserwuje się już u bardzo małych dzieci (przed 3. rokiem życia). Konsekwencją przeciążenia i niedokrwienia mięśnia sercowego jest postępująca niewydolność krążenia. Współwystępujące zwężenia innych tętnic są przyczyną dołączenia się objawów niedokrwienia różnych narządów, np. zwężenia tętnic dogłowowych dają objawy niedokrwienia mózgu z zawałem włącznie. Nadzastawkowe zwężenie aorty jest jedną z najczęstszych przyczyn nagłych zgonów u dzieci, wiąże się z powikłaniami w postaci zaburzeń rytmu, bakteryjnego zapalenia wsierdzia, obrzęku płuc, a nawet zawału serca i mózgu. Objawy Najczęstszym objawem są bóle zamostkowe, charakterystyczne dla choroby wieńcowej, znacznie ograniczające tolerancję wysiłku fizycznego. Przejawem choroby mogą być również częste omdlenia. 92 Dziecko z wadą serca
15 zwężenie klepsydrowate A. B. zwężenie tubularne pierścień włóknisto- -mięśniowy C. D. Ryc. 10. Nadzastawkowe zwężenie aorty A. Zdrowe serce B. Zwężenie klepsydrowate C. Zwężenie tubularne D. Zwężenie typu pierścienia włóknisto-mięśniowego Leczenie Ze względu na groźne powikłania wady leczenie operacyjne przeprowadza się niezwłocznie po ustaleniu rozpoznania. Operacja wymaga zastosowania krążenia pozaustrojowego i hipotermii. Korekcja chirurgiczna zwężenia klepsydrowatego polega na poszerzeniu miejsca zwężenia łatą z tworzywa sztucznego (w kształcie odwróconego symbolu serca) (ryc. 11.). Zwężenie tubularne wymaga zwykle zastosowania łaty podłużnej, natomiast błona włóknisto-mięśniowa, po wycięciu błony, wymaga łaty w kształcie rombu (ryc. 12.). 7. Wady serca 93
16 Ryc. 11. Skorygowane zwężenie klepsydrowate Ao aorta łata poszerzająca miejsce zwężenia Ryc. 12. Skorygowane zwężenie tubularne Ao aorta łata podłużna poszerzająca aortę Współistniejące zwężenia innych tętnic (np. tętnic płucnych) poddawane są zazwyczaj śródoperacyjnej balonowej plastyce. Zwężenie zastawki pnia tętnicy płucnej Zwężenie zastawki pnia tętnicy płucnej (pulmonary stenosis PS) to utrudnienie przepływu krwi na poziomie zastawki pnia tętnicy płucnej (ryc. 13.). W postaci izolowanej wada ta stanowi 6 9% wrodzonych wad serca. 94 Dziecko z wadą serca
17 MPA pień tętnicy płucnej zwężona zastawka pnia tętnicy płucnej RV prawa komora A. B. Ryc. 13. A. Zdrowe serce B. Zwężenie zastawki pnia tętnicy płucnej Zwężenie zastawki pnia tętnicy płucnej powstaje w wyniku częściowego zrośnięcia się płatków zastawki lub wykształcenia przepony z centralnie umieszczonym otworem. Zrośnięte płatki tworzą zazwyczaj kopułę, która może przyrastać do ściany pnia tętnicy płucnej, powodując nadzastawkowe zwężenie. Płatki zastawki bywają niekiedy dysplastyczne (zniekształcone, grube, nieruchome), a pierścień zastawki niedorozwinięty. W większości przypadków zwężeniu zastawki towarzyszy wtórne zwężenie podzastawkowe, na skutek przerostu drogi wypływu z prawej komory. Jeżeli zwężeniu lub zarośnięciu pnia tętnicy płucnej towarzyszy zwężenie lub zarośnięcie zastawki trójdzielnej, a prawa komora jest niedorozwinięta, powstający zespół wad określa się mianem zespołu niedorozwoju prawego serca (hypoplastic right heart syndrome HRHS). Zwężenie ujścia prowadzi do zwiększenia oporu dla przepływu krwi z prawej komory do pnia tętnicy płucnej. Izolowane zwężenie zastawki pnia tętnicy płucnej (bez współistniejących ubytków w przegrodach serca) nie powoduje zmniejszenia dopływu krwi do płuc. W celu utrzymania przepływu płucnego prawa komora zmuszona jest do wytwarzania wyższego ciśnienia. Objawy Łagodne zwężenie zastawkowe tętnicy płucnej przebiega zwykle bezobjawowo. U dzieci ze zwężeniem umiarkowanym może wystąpić sinica na skutek przecieku prawo-lewego przez otwór owalny lub ubytek przegrody międzyprzedsionkowej. Z czasem może dojść do duszności i ograniczenia wydolności wysiłkowej. 7. Wady serca 95
18 Zwężenie dużego stopnia prowadzi do niewydolności prawej komory i, jeżeli występuje komunikacja międzyprzedsionkowa, do sinicy. Leczenie Dzięki postępom w kardiologii inwazyjnej łagodne i umiarkowane zwężenie zastawki pnia tętnicy płucnej nie wymaga obecnie leczenia operacyjnego. Dziecko z tą wadą zazwyczaj jest w dobrym stanie ogólnym i dopiero szczegółowe badanie lekarskie pozwala na jej rozpoznanie. W badaniu echokardiograficznym oprócz zastawkowego zwężenia pnia tętnicy płucnej nie stwierdza się innych anomalii wewnątrzsercowych, co następnie potwierdza badanie angiograficzne. U tych pacjentów wskazane jest poszerzenie zastawki; wykonuje się tzw. zabieg walwuloplastyki płucnej, najczęściej w okresie niemowlęcym, co zapobiega dużemu przerostowi mięśnia komory prawej (ryc. 14.). Zabieg wykonuje się najczęściej z nakłucia żyły udowej. Do zabiegu wykorzystuje się walwuloplastyczne cewniki balonowe, które w trakcie napełniania do określonej średnicy niejako rozklejają lub rozrywają zrośnięte płatki zastawki, tym samym poszerzając jej ujście. Efekt hemodynamiczny udanego zabiegu polega na zniesieniu lub znacznym zmniejszeniu różnicy (gradientu) skurczowego ciśnienia między komorą prawą a pniem tętnicy płucnej. Wyniki walwuloplastyki są z reguły dobre. Niekiedy jednak po zabiegu może wystąpić dynamiczne, odruchowe zwężenie drogi odpływu komory prawej, co może maskować dobry wynik zabiegu. Zwężenie to ustępuje samo istnie lub po kilkumiesięcznym leczeniu propranololem (lek z grupy betablokerów). Wyjątek stanowią dzieci z zastawką dysplastyczną, w której płatki zastawki tętnicy płucnej nie są w pełni ukształtowane. W ich przypadku efekt walwuloplastyki nie zawsze jest zadowalający, ale u wielu pacjentów jej wykonanie Ryc. 14. Przezskórna balonowa plastyka zastawki pnia tętnicy płucnej MPA pień tętnicy płucnej cewnik zakończony balonem RA prawy przedsionek RV prawa komora IVC żyła główna dolna 96 Dziecko z wadą serca
19 pozwala odłożyć zabieg operacyjny. Powikłania są rzadkie około 0,6% i dotyczą zazwyczaj noworodków lub młodych niemowląt w ciężkim stanie. Zupełnie inny charakter ma ta sama wada u noworodków, u których objawy kliniczne pojawiają się w pierwszych godzinach życia. Rozpoznaje się wówczas krytyczne na granicy zarośnięcia zwężenie zastawki płucnej ze znacznym utrudnieniem zaopatrzenia tętnic płucnych w krew od strony komory prawej. Często towarzyszy tej wadzie mała, przerośnięta jama komory prawej i duży przeciek prawo- -lewy na poziomie przegrody międzyprzedsionkowej. Tętnice płucne w znacznej mierze zaopatrywane są od strony aorty przez fizjologicznie drożny w tym okresie życia przewód tętniczy. Konieczny jest wówczas ciągły, dożylny wlew prostaglandyny E1 (Prostinu VR), leku utrzymującego otwarty przewód tętniczy. Wadę tę zalicza się do wad siniczych, przewodozależnych. Ryzyko związane z walwuloplastyką jest u takich pacjentów większe. Ponadto u około 20% noworodków może wystąpić nawrót zwężenia, co stanowi wskazanie do powtórzenia zabiegu. U pacjentów z izolowanym zwężeniem zastawki pnia tętnicy płucnej leczenie interwencyjne jest leczeniem z wyboru, co oznacza, że jest to pierwszy i najczęściej ostatni etap leczenia. Zabieg kardiochirurgiczny rozważa się w przypadku braku efektu leczenia przezskórnego, najczęściej u pacjentów z dysplastyczną zastawką tętnicy płucnej. Operację przeprowadza się najczęściej w krążeniu pozaustrojowym. Polega ona na nacięciu zrośniętych płatków zastawki otwarta komisurotomia (ryc. 15.). W przypadku wady o większym stopniu nasilenia zniekształcone płatki należy usunąć, a niedorozwinięty pierścień zastawki naciąć i wraz ze zwężeniem drogi wypływu z komory poszerzyć łatą. Ao aorta MPA pień tętnicy płucnej linia cięcia MPA pień tętnicy płucnej PV zastawka pnia tętnicy płucnej Ryc. 15. Komisurotomia otwarta zastawki pnia tętnicy płucnej 7. Wady serca 97
20 Zwężenie lub niedomykalność zastawki mitralnej/dwudzielnej Wrodzone wady zastawki mitralnej występują bardzo rzadko i zazwyczaj (75 95%) towarzyszą innym wadom serca. Manifestują się upośledzeniem funkcji zastawki: zwężeniem (mitral stenosis MS) i(lub) niedomykalnością (mitral regurgitation MR) (ryc. 16). Zmiany mogą dotyczyć wszystkich elementów aparatu zastawkowego: pierścienia, płatków, strun ścięgnistych i mięśni brodawkowatych (ryc. 17). Wyróżnia się zwężenia zastawki mitralnej nadzastawkowe, zastawkowe i podzastawkowe. Nadzastawkowe zwężenie powoduje włóknista błona przyczepiająca się do pierścienia zastawki lub płatków, dzieląca lewy przedsionek na dwie jamy. Zastawkowe zwężenie powstaje w wyniku niedorozwoju pierścienia zastawki, zrośnięcia płatków lub dodatkowej tkanki zmniejszającej pole otwarcia zastawki. Konsekwencją nieprawidłowości strun ścięgnistych (krótkie, grube, zrośnięte, tworzące arkady) i mięśni brodawkowatych (brak, nieprawidłowa liczba, przerost) jest zwężenie podzastawkowe. Zastawka mitralna spadochronowata ma tylko jeden mięsień brodawkowaty, natomiast hamakowata liczne małe mięśnie, przyczepione wysoko do ściany lewej komory. Niedomykalność zastawki mitralnej może być spowodowana poszerzeniem pierścienia zastawki, ubytkiem lub rozszczepem płatków, jak również wadami strun ścięgnistych (brak, zbyt długie, zbyt cienkie). Rozszczep przedniego płatka prawie zawsze towarzyszy ubytkowi międzyprzedsionkowemu typu otworu pierwotnego. LA lewy przedsionek MS zwężenie zastawki mitralnej LV lewa komora A. B. Ryc. 16. A. Zdrowe serce B. Zwężenie zastawki mitralnej 98 Dziecko z wadą serca
21 LA lewy przedsionek MV zastawka dwudzielna (mitralna) pierścień A. B. pierścień struny ścięgniste mięśnie brodawkowate Ryc. 17. Prawidłowo zbudowana zastawka mitralna A. Widok od strony lewego przedsionka B. Przekrój Wrodzone wady zastawki mitralnej rzadko występują w postaci izolowanej i towarzyszą najczęściej takim wadom serca, jak kanał przedsionkowo- -komorowy czy ubytek międzyprzedsionkowy, oraz anomaliom o typie niedorozwoju struktur lewego serca (zespół niedorozwoju lewego serca, podzastawkowe zwężenie aorty, zwężenie cieśni aorty). Utrudnienie przepływu krwi przez zastawkę mitralną staje się przyczyną wzrostu ciśnienia w lewym przedsionku i w krążeniu płucnym. Konsekwencją wzrostu obciążenia prawej komory jest jej powiększenie i przerost. Przewlekły zastój krwi w krążeniu płucnym stanowi podłoże rozwoju infekcji układu oddechowego. Niedomykalność zastawki mitralnej jest również przyczyną niewydolności prawej komory, natomiast przeciążenie objętościowe powoduje dodatkowo niewydolność komory lewej. Objawy Wśród objawów wady zastawki mitralnej należy wymienić duszność, szybkie męczenie się przy karmieniu, częste infekcje układu oddechowego oraz niedobór masy ciała. Znacznego stopnia niedomykalność lub zwężenie zastawki ujawnia się już w niemowlęctwie w postaci zespołu małego rzutu serca i może być przyczyną stanu zagrożenia życia dziecka. Leczenie Ze względu na liczne powikłania oraz konieczność kilku ponownych operacji związanych z wszczepieniem sztucznej lub biologicznej zastawki zalecanym postępowaniem u dzieci jest plastyka zastawki, pozwalająca jak najdłużej odroczyć jej wymianę. W zależności od postaci anatomicznej wady plastyka może polegać na korekcji pierścienia (plikacja), zeszyciu rozszczepu lub ubytku płatków, przecięciu 7. Wady serca 99
22 zrośniętych spoideł, usunięciu tkanki dodatkowej, wycięciu nadzastawkowej błony, skróceniu, rozdzieleniu lub przemieszczeniu strun ścięgnistych oraz na wydłużeniu, skróceniu lub rozszczepieniu mięśni brodawkowatych. Jeżeli niemożliwa jest plastyka, zastawka mitralna musi być wymieniona na mechaniczną. U dzieci najczęściej stosuje się zastawki sztuczne dwupłatkowe, które nie upośledzają pracy lewej komory (ryc. 18.). Osoby z wszczepionymi zastawkami mechanicznymi przez całe życie muszą przyjmować leki przeciwzakrzepowe; częste są powikłania zatorowo- -zakrzepowe. Zastawki hetero- lub homogenne szybko ulegają zmianom degeneracyjnym (włóknieją, wapnieją) i, podobnie jak mechaniczne, wymagają wymiany po kilku latach. Serce trójprzedsionkowe Serce trójprzedsionkowe (cor triatriatum) to jedna z najrzadszych wad serca, polegająca na obecności w jamie lewego przedsionka włóknistej przegrody z małym, centralnie umiejscowionym otworem (ryc. 19.). Przegroda dzieli lewy przedsionek na część tylno-górną i przednio-dolną. Do części tylno-górnej uchodzą żyły płucne. Część przednio-dolna właściwy przedsionek połączona jest z prawidłową zastawką mitralną. Część przedsionka zawierająca żyły płucne może się komunikować przez otwór owalny z prawym przedsionkiem. W wyniku utrudnionego odpływu krwi z żył płucnych dochodzi do wzrostu ciśnienia w tętnicy płucnej i przeciążenia prawej komory. Objawy Objawy podobne jak w zwężeniu zastawki mitralnej zależą od stopnia utrudnienia odpływu krwi z części tylno-górnej do części przednio-dolnej przedsionka. Jeżeli otwór w przegrodzie dzielącej przedsionek jest mały, objawy występują Ryc. 18. Mechaniczna zastawka mitralna LA lewy przedsionek mechaniczna zastawka 100 Dziecko z wadą serca
23 ASD ubytek międzyprzedsionkowy żyły płucne LA-sup górna część lewego przedsionka błona dzieląca lewy przedsionek LA-inf dolna część lewego przedsionka LV lewa komora A. B. IAS przegroda międzyprzedsionkowa RA prawy przedsionek Ryc. 19. A. Zdrowe serce B. Serce trójprzedsionkowe zaraz po urodzeniu i szybko postępują. Rozwój fizyczny dziecka jest upośledzony. Około 70% dzieci, u których nie podjęto leczenia chirurgicznego, umiera przed ukończeniem 1. roku życia w wyniku nadciśnienia płucnego i niewydolności krążenia. Leczenie Leczenie chirurgiczne należy podjąć natychmiast po ustaleniu rozpoznania. Operację przeprowadza się w krążeniu pozaustrojowym i hipotermii. U noworodków i niemowląt operację można przeprowadzić w głębokiej hipotermii z zatrzymaniem krążenia. Operacja polega na wycięciu włóknistej przegrody dzielącej lewy przedsionek. Śmiertelność pooperacyjna jest mała, a konieczność ponownej operacji jest najczęściej wynikiem niecałkowitego wycięcia włóknistej przegrody. Przetrwały przewód tętniczy (Botalla) Przetrwały przewód tętniczy (patent ductus arteriosus PDA) to pozostałe z okresu życia płodowego naczynie łączące tętnicę płucną z aortą (ryc. 20.). Występuje w postaci izolowanej lub towarzyszy złożonym wadom. Stanowi jedną z najczęstszych wrodzonych wad serca (12%). 7. Wady serca 101
24 Ao aorta LSCA lewa tętnica podobojczykowa PD przewód tętniczy rozwidlenie pnia tętnicy płucnej A. B. Ryc. 20. A. Zdrowe serce B. Przetrwały przewód tętniczy Botalla Przewód tętniczy łączy pień tętnicy płucnej (w miejscu jego rozwidlenia) z aortą, tuż poniżej odejścia lewej tętnicy podobojczykowej. Jest strukturą płodową, dzięki której krew wypływająca z prawej komory omija płuca i kieruje się do aorty zstępującej. W następstwie zmian okołoporodowych (wzrostu utlenowania krwi oraz zmniejszenia stężenia prostaglandyn rozszerzających naczynia) w ciągu kilkudziesięciu godzin po urodzeniu dochodzi do fizjologicznego zamknięcia się przewodu tętniczego. Anatomiczną pozostałością przewodu jest więzadło tętnicze. U wcześniaków komórki przewodu tętniczego są mniej wrażliwe na czynniki powodujące jego zamykanie, dlatego im niższy wiek płodowy, tym wyższe jest prawdopodobieństwo przetrwania drożności przewodu tętniczego. Przetrwały przewód tętniczy jest przyczyną przecieku krwi z krążenia systemowego do płucnego. W przypadku dużego przewodu nawet 50 70% krwi pompowanej do krążenia systemowego może uciekać do krążenia płucnego. Zwiększony przepływ płucny doprowadza do przeciążenia lewej komory i jej przerostu, podwyższonego ciśnienia w lewym przedsionku, podwyższonego ciśnienia w tętnicy płucnej i przeciążenia prawej komory. Następstwem jest uszkodzenie bariery krew pęcherzyk płucny, utrudniona wymiana gazowa i rozwój niewydolności oddechowej. Przeciek lewo-prawy przez przetrwały przewód tętniczy doprowadza również do obniżenia rozkurczowego ciśnienia tętniczego, a w konsekwencji do zmniejszenia przepływu wieńcowego (niedokrwienie warstw podwsierdziowych mięśnia sercowego) i systemowego (niedokrwienie narządów). 102 Dziecko z wadą serca
25 Do rzadkich powikłań należą: martwicze zapalenie jelit i bakteryjne zapalenie wsierdzia. U kilkuletnich dzieci przetrwały przewód tętniczy może być przyczyną nieodwracalnego nadciśnienia płucnego. Objawy Charakterystycznym objawem przetrwałego przewodu tętniczego jest szmer skurczowo-rozkurczowy, tzw. maszynowy, słyszalny najlepiej w lewej okolicy podobojczykowej. W przypadku przetrwałego przewodu tętniczego o małej średnicy szmer bywa jedynym objawem klinicznym. Wyczuwalne tzw. chybkie tętno jest spowodowane ucieczką krwi z krążenia systemowego do krążenia płucnego oraz zwiększoną objętością wyrzutową lewej komory. W pomiarze ciśnienia krwi zwraca uwagę znaczna różnica skurczowo-rozkurczowa (niskie ciśnienie rozkurczowe). Duży przetrwały przewód tętniczy może doprowadzić do rozwoju niewydolności krążenia i opóźnienia rozwoju fizycznego. Leczenie Rozpoznanie przetrwałego przewodu tętniczego bez względu na wiek stanowi wskazanie do jego niezwłocznego zamknięcia. U wcześniaków przed zakwalifikowaniem do operacji podejmuje się próbę farmako logicznego zamknięcia przetrwałego przewodu tętniczego. U dzieci poniżej 10 kg masy ciała przewód tętniczy, który daje objawy kliniczne (duszność, infekcje układu oddechowego, brak przyrostu masy ciała), co zdarza się rzadko, można zamknąć chirurgicznie (ryc. 21.) lub w indywidualnych przypadkach interwencyjnie. Przetrwały przewód tętniczy u dzieci o masie ciała 10 kg i więcej zamyka się metodą interwencyjną w pracowni hemodynamicznej za pomocą sprężynek lub implantów wprowadzanych do przewodu cewnikami przez naczynia obwodowe. Jeżeli średnica przewodu tętniczego w najwęższym miejscu, zazwyczaj od strony pnia tętnicy płucnej, nie przekracza 2,5 mm, przewód zamyka się najczęściej odczepialną sprężynką wewnątrznaczyniową z mechanizmem kontrolującym jej uwalnianie, tzw. coilem. Sprężynki wewnątrznaczyniowe wykonane są ze skręconego drucika i włókien poliestrowych. Wyprostowana w trakcie wprowadzania sprężynka podczas uwalniania skręca się spiralnie. Zabieg ten przeprowadza się zazwyczaj z nakłucia tętnicy udowej. Do momentu prawidłowego umieszczenia sprężynki w przewodzie i jej odczepienia w każdej chwili można zamienić jej pozycję lub usunąć z naczynia pacjenta. Jeżeli średnica przewodu tętniczego w najwęższym miejscu wynosi powyżej 2,5 3 mm średnicy, przewód zamyka się najczęściej zestawem Amplatza (Amplatzer Duct Occluder ADO). Zabieg ten wykonuje się od strony żyły udowej. Przed uwolnieniem zestawu Amplatza również istnieje możliwość zmiany jego pozycji lub usunięcia. 7. Wady serca 103
26 Ao aorta A. B. PDA przetrwały przewód tętniczy tętnica płucna Ao aorta podwiązanie przewodu tętniczego tętnica płucna Ao aorta rozdzielenie przewodu tętniczego tętnica płucna B. C. Ryc. 21. Technika operacyjna podwiązywania przewodu tętniczego A. Przetrwały przewód tętniczy B. Podwiązanie przewodu tętniczego C. Rozdzielenie przewodu tętniczego Po założeniu sprężynki lub zestawu Amplatza podawanie leków przeciwzakrzepowych nie jest konieczne. Powikłania Wśród powikłań leczenia interwencyjnego należy wymienić ponowne udrożnienie się przewodu tętniczego lub, sporadycznie, przemieszczenie się sprężynki poza przewód wówczas trzeba ją usunąć specjalną pętlą naczyniową i ponownie zamknąć przewód. Do powikłań leczenia operacyjnego można także zaliczyć ponowne udrożnienie przewodu lub, bardzo rzadko, uszkodzenie nerwu krtaniowego wstecznego lub nerwu błędnego, naczyń chłonnych oraz zamknięcie innych struktur niż przetrwały przewód tętniczy. Okienko aortalno-płucne Okienko aortalno-płucne (ubytek przegrody aortalno-płucnej, aorto-pulmonary window APW) cechuje nieprawidłowa komunikacja pomiędzy aortą wstępującą a pniem płucnym powyżej prawidłowo wykształconych zastawek (ryc. 22.). Stanowi mniej niż 1% wrodzonych wad serca i w 50% współistnieje z innymi wadami. 104 Dziecko z wadą serca
27 AcAsc aorta wstępująca APW okienko aortalno-płucne MPA pień tętnicy płucnej A. B. Ryc. 22. A. Zdrowe serce B. Okienko aortalno-płucne Wada powstaje w wyniku niekompletnego wytworzenia się przegrody wspólnego pnia tętniczego. Objawy Objawy zależne od rozmiaru okienka są niemal identyczne z objawami dużego, przetrwałego przewodu tętniczego. Należą do nich: szmer skurczowo-rozkurczowy, chybkie tętno oraz duża różnica skurczowo-rozkurczowa ciśnienia tętniczego. Niewydolność krążenia rozwija się już w okresie noworodkowym, a jeżeli dziecko przeżyje, w późniejszym okresie może dojść do rozwoju nieodwracalnego nadciśnienia płucnego. Leczenie Leczenie operacyjne należy podjąć w momencie ustalenia rozpoznania. Okienko o małych rozmiarach można podwiązać jak przetrwały przewód tętniczy. W pozostałych przypadkach operację przeprowadza się w krążeniu pozaustrojowym okienko zamyka się za pomocą sztucznej łaty. Powikłania W trakcie zabiegu może dojść do uszkodzenia naczyń wieńcowych oraz zastawki aorty. Wyniki odległe są bardzo dobre, a śmiertelność okołooperacyjna znikoma, jeśli leczenie operacyjne zostało podjęte przed wytworzeniem się nieodwracalnego nadciśnienia płucnego. 7. Wady serca 105
28 Ubytek przegrody międzyprzedsionkowej W tej wadzie stwierdza się brak fragmentu ściany oddzielającej przedsionki. Ubytek przegrody międzyprzedsionkowej (atrial septal defect ASD) stanowi jedną z najczęstszych wrodzonych wad serca (ok. 12%) (ryc. 23.). Wada powstaje w wyniku nieprawidłowego tworzenia się przegrody międzyprzedsionkowej we wczesnym okresie życia płodowego. Wyróżnia się 4 typy ubytków przegrody międzyprzedsionkowej: ubytek typu otworu wtórnego, typu otworu pierwotnego, typu zatoki żylnej oraz typu zatoki wieńcowej (ryc. 24.). 1. Ubytek typu otworu pierwotnego (ostium primum atrial septal defect ASDI) opisano w rozdziale Kanał przedsionkowo-komorowy. 2. Ubytek typu otworu wtórnego (ostium secundum atrial septal defect ASDII) stanowi najczęstszą postać ubytków, spowodowaną brakiem fragmentu przegrody pierwotnej. Zlokalizowany jest w dole owalnym i ograniczony przez rąbek górny, dolny, przedni i tylny. 3. Ubytek typu zatoki żylnej (sinus venosus atrial septal defect ASD-sv) to defekt pozostałości embrionalnej zatoki żylnej. Lokalizuje się w tylnej części przegrody międzyprzedsionkowej od ujścia żyły głównej górnej (typ górny) do ujścia żyły głównej dolnej (typ dolny). Wada prawie zawsze wiąże się z nieprawidłowym spływem krwi z prawych żył płucnych. 4. Ubytek typu zatoki wieńcowej (coronary sinus atrial septal defect ASD-cs) powstaje w wyniku zaburzenia rozwoju lewego rogu zatoki żylnej; znajduje się w części przegrody międzyprzedsionkowej, stanowiącej granicę pomiędzy zato- LA lewy przedsionek IAS przegroda międzyprzedsionkowa ASD ubytek przegrody międzyprzedsionkowej RA prawy przedsionek A. B. Ryc. 23. A. Zdrowe serce B. Ubytek przegrody międzyprzedsionkowej 106 Dziecko z wadą serca
29 SVC żyła główna górna ASD-sv sup ubytek typu zatoki żylnej górnej IAS przegroda międzyprzedsionkowa ASD-sv inf ubytek typu zatoki żylnej dolnej IVC żyła główna dolna ASDII ubytek typu otworu wtórnego RA prawy przedsionek ASD-cs ubytek typu zatoki wieńcowej Ryc. 24. Typy ubytków przegrody międzyprzedsionkowej ką wieńcową a lewym przedsionkiem. Ubytek zapewnia komunikację pomiędzy lewym a prawym przedsionkiem poprzez ujście zatoki wieńcowej. Często towarzyszy mu lewostronna żyła główna górna, uchodząca zazwyczaj do lewego przedsionka w okolicy podstawy lewego uszka lub do zatoki wieńcowej. Niezwykle rzadko obserwuje się postać zwaną wspólnym przedsionkiem, w której stwierdza się brak przegrody pierwotnej i wtórnej. Ubytek przegrody międzyprzedsionkowej powoduje lewo-prawy przeciek krwi i zwiększony przepływ płucny. Większość ubytków przegrody międzyprzedsionkowej ma charakter nierestrykcyjny, to znaczy umożliwia swobodny przepływ krwi między przedsionkami. Nieleczona wada może się stać przyczyną występujących w wieku dorosłym zatorów, powiększenia i przerostu prawego przedsionka oraz prawej komory, a także przedsionkowych zaburzeń rytmu. Nieodwracalne nadciśnienie płucne występuje niezwykle rzadko. Znaczna część (ok. 35%) niewielkich ubytków typu otworu wtórnego zamyka się samoistnie w 1. roku życia. Objawy Ubytek przegrody międzyprzedsionkowej rzadko daje objawy kliniczne we wczesnym dzieciństwie. U młodszych dzieci, nawet z istotnym przeciekiem lewo-prawym, jako jedyne objawy mogą występować częste zakażenia układu oddechowego oraz duszność w trakcie wysiłku fizycznego. U dzieci starszych w okresie dorastania niekiedy rozwijają się objawy prawokomorowej niewydolności krążenia i zaburzeń rytmu (trzepotanie i migotanie przedsionków). 7. Wady serca 107
30 Leczenie Ubytek w przegrodzie międzyprzedsionkowej stanowi wskazanie do leczenia operacyjnego, podejmowanego zwykle w wieku przedszkolnym. Operację przeprowadza się w krążeniu pozaustrojowym. Ubytki międzyprzedsionkowe typu otwór wtórny zszywa się najczęściej niewchłanialnym szwem ciągłym. Jeżeli ubytek jest rozległy lub stwierdza się mnogie ubytki przegrody międzyprzedsionkowej, do zamknięcia wykorzystuje się łatę z osierdzia dziecka lub z tworzywa sztucznego (ryc. 25.). Ubytki typu zatoki żylnej zamyka się łatą z osierdzia dziecka lub z tworzywa sztucznego, którą wszywa się tak, aby skierować spływ z żył płucnych do lewego przedsionka. W ubytkach typu zatoki wieńcowej z towarzyszącą żyłą główną górną lewą (uchodzącą do lewego przedsionka) łata oddzielająca przedsionki powinna być tak wszyta, aby spływ z żył systemowych kierował się na zastawkę trójdzielną, a spływ z żył płucnych na zastawkę mitralną. Kardiologia interwencyjna stwarza możliwości zamknięcia niewielkich ubytków przegrody międzyprzedsionkowej typu otwór wtórny za pomocą przezskórnie wprowadzanych korków. Dziecko kwalifikowane do zamknięcia metodą kardiologii interwencyjnej powinno mieć powyżej 10 kilogramów masy ciała. Najczęściej tego typu ubytek zamyka się zapinką Amplatza (Amplatzer Septal Occluder ASO), chociaż dostępne są również zapinki Cardioseal, Starflex, Helex. Każda z tych zapinek różni się między sobą budową i techniką samego zabiegu. Najczęściej jednak jest używana zapinka Amplatza najpopularniejsza i z praktycznego punktu widzenia najbardziej przyjazna czyli o dość łatwej technice wszczepiania. Zapinka ta jest dobrze widoczna w badaniu echokardiografii przezprzełykowej, której zastosowanie jako drugiej metody obrazującej oprócz Ryc. 25. Przykład zamknięcia ubytku przegrody międzyprzedsionkowej łatą z osierdzia dziecka lub z tworzywa sztucznego LA lewy przedsionek łata IAS przegroda międzyprzedsionkowa RA prawy przedsionek B zdrowe 108 Dziecko z wadą serca
Wrodzone wady serca u dorosłych
 Wrodzone wady serca u dorosłych - rozpoznane po raz pierwszy w wieku dorosłym - wada mało zaawansowana w dzieciństwie - nie korygowana - wada po korekcji lub zabiegu paliatywnym w dzieciństwie - niewydolność
Wrodzone wady serca u dorosłych - rozpoznane po raz pierwszy w wieku dorosłym - wada mało zaawansowana w dzieciństwie - nie korygowana - wada po korekcji lub zabiegu paliatywnym w dzieciństwie - niewydolność
Patofizjologia krążenia płodowego
 Patofizjologia krążenia płodowego Krążenie płodowe w warunkach prawidłowych W łożysku dochodzi do wymiany gazów i składników odżywczych pomiędzy oboma krążeniami Nie dochodzi do mieszania się krwi w obrębie
Patofizjologia krążenia płodowego Krążenie płodowe w warunkach prawidłowych W łożysku dochodzi do wymiany gazów i składników odżywczych pomiędzy oboma krążeniami Nie dochodzi do mieszania się krwi w obrębie
6. Badania inwazyjne i zabiegi lecznicze w wadach wrodzonych serca u dzieci
 6. Badania inwazyjne i zabiegi lecznicze w wadach wrodzonych serca u dzieci Joanna Książyk Badanie inwazyjne, zwane potoczne cewnikowaniem serca, to diagnostyczne badanie układu krążenia, przeprowadzane
6. Badania inwazyjne i zabiegi lecznicze w wadach wrodzonych serca u dzieci Joanna Książyk Badanie inwazyjne, zwane potoczne cewnikowaniem serca, to diagnostyczne badanie układu krążenia, przeprowadzane
ASD. 3-14% wad serca. jedna z częstszych wrodzona anomalia. ubytek tkanki przegrody IAS; może być w każdym miejscu; wada izolowana;
 ASD ASD 3-14% wad serca jedna z częstszych wrodzona anomalia ubytek tkanki przegrody IAS; może być w każdym miejscu; wada izolowana; (+) PS, TAPVD, VSD, PDA, MS, z.barlowe a. Rozwój przegrody międzyprzedsionkowej
ASD ASD 3-14% wad serca jedna z częstszych wrodzona anomalia ubytek tkanki przegrody IAS; może być w każdym miejscu; wada izolowana; (+) PS, TAPVD, VSD, PDA, MS, z.barlowe a. Rozwój przegrody międzyprzedsionkowej
1. Podstawowe badanie kardiologiczne u dzieci 1 I. Wywiad chorobowy 1
 v Wstęp xiii Przedmowa do wydania I polskiego xv Wykaz skrótów xvii 1. Podstawowe badanie kardiologiczne u dzieci 1 I. Wywiad chorobowy 1 A. Wywiad perinatalny i z okresu ciąży 1 B. Wywiad po urodzeniu
v Wstęp xiii Przedmowa do wydania I polskiego xv Wykaz skrótów xvii 1. Podstawowe badanie kardiologiczne u dzieci 1 I. Wywiad chorobowy 1 A. Wywiad perinatalny i z okresu ciąży 1 B. Wywiad po urodzeniu
DIAGNOSTYKA NIEINWAZYJNA I INWAZYJNA WRODZONYCH I NABYTYCH WAD SERCA U DZIECI
 DIAGNOSTYKA NIEINWAZYJNA I INWAZYJNA WRODZONYCH I NABYTYCH WAD SERCA U DZIECI Dlaczego dzieci sąs kierowane do kardiologa? Różnice w diagnostyce obrazowej chorób układu krążenia u dorosłych i dzieci Diagnostyka
DIAGNOSTYKA NIEINWAZYJNA I INWAZYJNA WRODZONYCH I NABYTYCH WAD SERCA U DZIECI Dlaczego dzieci sąs kierowane do kardiologa? Różnice w diagnostyce obrazowej chorób układu krążenia u dorosłych i dzieci Diagnostyka
Układ krążenia część 2. Osłuchiwanie serca.
 Układ krążenia część 2 Osłuchiwanie serca. Osłuchiwanie serca Osłuchiwanie serca miejsce osłuchiwania Miejsca osłuchiwania : Zastawka dwudzielna - V międzyżebrze palec przyśrodkowo od lewej linii środkowo-
Układ krążenia część 2 Osłuchiwanie serca. Osłuchiwanie serca Osłuchiwanie serca miejsce osłuchiwania Miejsca osłuchiwania : Zastawka dwudzielna - V międzyżebrze palec przyśrodkowo od lewej linii środkowo-
Zmiany stwierdzane w badaniu przezklatkowym
 162 Choroba nadciśnieniowa serca Prezentacja dwuwymiarowa S Przerost (> 12 mm) mięśnia sercowego (od umiarkowanego do znacznego), obejmujący głównie przegrodę międzykomorową, brak odcinkowych zaburzeń
162 Choroba nadciśnieniowa serca Prezentacja dwuwymiarowa S Przerost (> 12 mm) mięśnia sercowego (od umiarkowanego do znacznego), obejmujący głównie przegrodę międzykomorową, brak odcinkowych zaburzeń
Wady serca z przeciekiem lewo-prawym
 Folia Cardiol. 2001, tom 8, supl. B Folia Cardiol. 2001, tom 8, supl. B, B6 B11 Copyright 2001 Via Medica ISSN 1507 4145 Wady serca z przeciekiem lewo-prawym Definicja. Wady, w których dochodzi do przecieku
Folia Cardiol. 2001, tom 8, supl. B Folia Cardiol. 2001, tom 8, supl. B, B6 B11 Copyright 2001 Via Medica ISSN 1507 4145 Wady serca z przeciekiem lewo-prawym Definicja. Wady, w których dochodzi do przecieku
TETRALOGIA FALLOTA. Karol Zbroński
 TETRALOGIA FALLOTA Karol Zbroński Plan prezentacji Historia Definicja Epidemiologia i genetyka Postacie kliniczne Diagnostyka Postępowanie Powikłania Historia Definicja 1 - ubytek w przegrodzie międzykomorowej
TETRALOGIA FALLOTA Karol Zbroński Plan prezentacji Historia Definicja Epidemiologia i genetyka Postacie kliniczne Diagnostyka Postępowanie Powikłania Historia Definicja 1 - ubytek w przegrodzie międzykomorowej
4. Wrodzone wady serca i metody ich leczenia
 4. Wrodzone wady serca i metody ich leczenia Wrodzone wady serca są to nieprawidłowości w strukturze serca lub w jego czynności, występujące od chwili urodzenia. Wyróżnia się następujące typy wrodzonych
4. Wrodzone wady serca i metody ich leczenia Wrodzone wady serca są to nieprawidłowości w strukturze serca lub w jego czynności, występujące od chwili urodzenia. Wyróżnia się następujące typy wrodzonych
Wrodzone wady serca u dorosłych. Część 2.
 Wrodzone wady serca u dorosłych. Część 2. W tej części opisujemy zwężenie odpływu prawej i lewej komory, tetralogię Fallota i inne. 5. Przetrwały przewód tętniczy Nieprawidłowe połączeniem na poziomie
Wrodzone wady serca u dorosłych. Część 2. W tej części opisujemy zwężenie odpływu prawej i lewej komory, tetralogię Fallota i inne. 5. Przetrwały przewód tętniczy Nieprawidłowe połączeniem na poziomie
Dziecko po zabiegu kardiochirurgicznym. Jerzy Wójtowicz Klinika Pediatrii, Endokrynologii, Diabetologii z Pododdziałem Kardiologii
 Dziecko po zabiegu kardiochirurgicznym Jerzy Wójtowicz Klinika Pediatrii, Endokrynologii, Diabetologii z Pododdziałem Kardiologii Serce jednokomorowe Wiele synonimów - pojedyńcza komora (single ventricle),
Dziecko po zabiegu kardiochirurgicznym Jerzy Wójtowicz Klinika Pediatrii, Endokrynologii, Diabetologii z Pododdziałem Kardiologii Serce jednokomorowe Wiele synonimów - pojedyńcza komora (single ventricle),
KLINIKA NEUROLOGII I PEDIATRII WUM
 KLINIKA NEUROLOGII I PEDIATRII WUM } 3-5 do 12 na 1000 żywo urodzonych dzieci } średnio 10 na 1000 żywo urodzonych } Większość wad wymaga leczenia kardiochirurgicznego, przede wszystkim w pierwszym roku
KLINIKA NEUROLOGII I PEDIATRII WUM } 3-5 do 12 na 1000 żywo urodzonych dzieci } średnio 10 na 1000 żywo urodzonych } Większość wad wymaga leczenia kardiochirurgicznego, przede wszystkim w pierwszym roku
Spis treści. Przedmowa Badanie pacjenta z chorobami sercowo-naczyniowymi... 13
 Spis treści Przedmowa................ 11 1. Badanie pacjenta z chorobami sercowo-naczyniowymi.................. 13 Najważniejsze problemy diagnostyczne....... 13 Ból w klatce piersiowej........... 14 Ostry
Spis treści Przedmowa................ 11 1. Badanie pacjenta z chorobami sercowo-naczyniowymi.................. 13 Najważniejsze problemy diagnostyczne....... 13 Ból w klatce piersiowej........... 14 Ostry
Wrodzone wady serca u dorosłych. Część 1.
 Wrodzone wady serca u dorosłych. Część 1. W ostatnim czasie liczba osób młodych i dorosłych po leczeniu zabiegowym wrodzonych wad serca stale się zwiększa, co wymaga przygotowania odpowiednio przeszkolonej
Wrodzone wady serca u dorosłych. Część 1. W ostatnim czasie liczba osób młodych i dorosłych po leczeniu zabiegowym wrodzonych wad serca stale się zwiększa, co wymaga przygotowania odpowiednio przeszkolonej
Przewlekła niewydolność serca - pns
 Przewlekła niewydolność serca - pns upośledzenie serca jako pompy ssąco-tłoczącej Zastój krwi Niedotlenienie tkanek Pojemność minutowa (CO) serca jest zbyt mała do aktualnego stanu metabolicznego ustroju
Przewlekła niewydolność serca - pns upośledzenie serca jako pompy ssąco-tłoczącej Zastój krwi Niedotlenienie tkanek Pojemność minutowa (CO) serca jest zbyt mała do aktualnego stanu metabolicznego ustroju
ZASADY ROZPOZNAWANIA I LECZENIA WRODZONYCH WAD SERCA U DZIECI
 ZASADY ROZPOZNAWANIA I LECZENIA WRODZONYCH WAD SERCA U DZIECI Klinika Kardiologii i Nefrologii Dziecięcej I Katedry Pediatrii Akademii Medycznej w Poznaniu Wrodzone wady serca częstość występowania 10
ZASADY ROZPOZNAWANIA I LECZENIA WRODZONYCH WAD SERCA U DZIECI Klinika Kardiologii i Nefrologii Dziecięcej I Katedry Pediatrii Akademii Medycznej w Poznaniu Wrodzone wady serca częstość występowania 10
NOWORODEK Z WADĄ PRZEWODOZALEŻNĄ
 NOWORODEK Z WADĄ PRZEWODOZALEŻNĄ Dr n. med. Anna Turska-Kmieć Klinika Kardiologii IP CZD Warszawa Krążenie płucne Prawa komora PK - rola pompy objętościowej wyrzut krwi do podatnego na rozciąganie obszaru
NOWORODEK Z WADĄ PRZEWODOZALEŻNĄ Dr n. med. Anna Turska-Kmieć Klinika Kardiologii IP CZD Warszawa Krążenie płucne Prawa komora PK - rola pompy objętościowej wyrzut krwi do podatnego na rozciąganie obszaru
Diagnostyka różnicowa omdleń
 Diagnostyka różnicowa omdleń II KATEDRA KARDIOLOGII CM UMK 2014 Omdlenie - definicja Przejściowa utrata przytomności spowodowana zmniejszeniem perfuzji mózgu (przerwany przepływ mózgowy na 6-8sek lub zmniejszenie
Diagnostyka różnicowa omdleń II KATEDRA KARDIOLOGII CM UMK 2014 Omdlenie - definicja Przejściowa utrata przytomności spowodowana zmniejszeniem perfuzji mózgu (przerwany przepływ mózgowy na 6-8sek lub zmniejszenie
I KLINIKA POŁOZNICTWA I GINEKOLOGII WUM
 I KLINIKA POŁOZNICTWA I GINEKOLOGII WUM CZĘSTOŚĆ WYSTĘPOWANIA CHORÓB SERCA U CIĘŻARNYCH OKOŁO 0,5-1% PRZYCZYNA OKOŁO 10-15% ŚMIERTELNOŚCI MATEK WZROST OBJĘTOŚCI KRWI KRĄŻĄCEJ O 50% WZROST OBJĘTOŚCI MINUTOWEJ
I KLINIKA POŁOZNICTWA I GINEKOLOGII WUM CZĘSTOŚĆ WYSTĘPOWANIA CHORÓB SERCA U CIĘŻARNYCH OKOŁO 0,5-1% PRZYCZYNA OKOŁO 10-15% ŚMIERTELNOŚCI MATEK WZROST OBJĘTOŚCI KRWI KRĄŻĄCEJ O 50% WZROST OBJĘTOŚCI MINUTOWEJ
Ostra niewydolność serca
 Ostra niewydolność serca Prof. dr hab. Jacek Gajek, FESC Uniwersytet Medyczny we Wrocławiu Niewydolność serca Niewydolność rzutu minutowego dla pokrycia zapotrzebowania na tlen tkanek i narządów organizmu.
Ostra niewydolność serca Prof. dr hab. Jacek Gajek, FESC Uniwersytet Medyczny we Wrocławiu Niewydolność serca Niewydolność rzutu minutowego dla pokrycia zapotrzebowania na tlen tkanek i narządów organizmu.
Rodzaje omdleń. Stan przedomdleniowy. Omdlenie - definicja. Diagnostyka różnicowa omdleń
 Omdlenie - definicja Diagnostyka różnicowa omdleń Przejściowa utrata przytomności spowodowana zmniejszeniem perfuzji mózgu (przerwany przepływ mózgowy na 6-8sek lub zmniejszenie ilości tlenu dostarczonego
Omdlenie - definicja Diagnostyka różnicowa omdleń Przejściowa utrata przytomności spowodowana zmniejszeniem perfuzji mózgu (przerwany przepływ mózgowy na 6-8sek lub zmniejszenie ilości tlenu dostarczonego
TOMOGRAFIA KOMPUTEROWA W KARDIOCHIRURGII
 TOMOGRAFIA KOMPUTEROWA W KARDIOCHIRURGII Prof. nadzw. dr hab. med. Marek Jemielity Klinika Kardiochirurgii UM w Poznaniu Szpital Kliniczny Przemienienia Pańskiego TOMOGRAFIA KOMPUTEROWA W KARDIOCHIRURGII
TOMOGRAFIA KOMPUTEROWA W KARDIOCHIRURGII Prof. nadzw. dr hab. med. Marek Jemielity Klinika Kardiochirurgii UM w Poznaniu Szpital Kliniczny Przemienienia Pańskiego TOMOGRAFIA KOMPUTEROWA W KARDIOCHIRURGII
Typy badań echokardiogaficznych Spoczynkowe Obciążeniowe (wysiłek, dobutamina, dipirydamol, inne) Z dostępu przez klatkę piersiową (TTE) Przezprzełyko
 Podstawy echokardiografii Marcin Szulc Klinika Chorób Wewnętrznych, Nadciśnienia Tętniczego i Angiologii Warszawski Uniwersytet Medyczny Typy badań echokardiogaficznych Spoczynkowe Obciążeniowe (wysiłek,
Podstawy echokardiografii Marcin Szulc Klinika Chorób Wewnętrznych, Nadciśnienia Tętniczego i Angiologii Warszawski Uniwersytet Medyczny Typy badań echokardiogaficznych Spoczynkowe Obciążeniowe (wysiłek,
Testy wysiłkowe w wadach serca
 XX Konferencja Szkoleniowa i XVI Międzynarodowa Konferencja Wspólna SENiT oraz ISHNE 5-8 marca 2014 roku, Kościelisko Testy wysiłkowe w wadach serca Sławomira Borowicz-Bieńkowska Katedra Rehabilitacji
XX Konferencja Szkoleniowa i XVI Międzynarodowa Konferencja Wspólna SENiT oraz ISHNE 5-8 marca 2014 roku, Kościelisko Testy wysiłkowe w wadach serca Sławomira Borowicz-Bieńkowska Katedra Rehabilitacji
Wielkością i kształtem przypomina dłoń zaciśniętą w pięść. Położone jest w klatce piersiowej tuż za mostkiem. Otoczone jest mocnym, łącznotkankowym
 Wielkością i kształtem przypomina dłoń zaciśniętą w pięść. Położone jest w klatce piersiowej tuż za mostkiem. Otoczone jest mocnym, łącznotkankowym workiem zwanym osierdziem. Wewnętrzna powierzchnia osierdzia
Wielkością i kształtem przypomina dłoń zaciśniętą w pięść. Położone jest w klatce piersiowej tuż za mostkiem. Otoczone jest mocnym, łącznotkankowym workiem zwanym osierdziem. Wewnętrzna powierzchnia osierdzia
Patofizjologia i symptomatologia. Piotr Abramczyk
 Patofizjologia i symptomatologia niewydolności serca Piotr Abramczyk Definicja Objawy podmiotowe i przedmiotowe niewydolności serca Obiektywny dowód dysfunkcji serca i i Odpowiedź na właściwe leczenie
Patofizjologia i symptomatologia niewydolności serca Piotr Abramczyk Definicja Objawy podmiotowe i przedmiotowe niewydolności serca Obiektywny dowód dysfunkcji serca i i Odpowiedź na właściwe leczenie
Wrodzone wady serca u dzieci. Wady bezsinicze z prawidłowym przepływem płucnym. Wady sinicze ze zmniejszonym przepływem płucnym
 Wrodzone wady serca u dzieci. Wady bezsinicze z prawidłowym przepływem płucnym. Wady sinicze ze zmniejszonym przepływem płucnym Koartacja aorty, zwężenie drogi odpływu lewej komory, zwężenie odpływu prawej
Wrodzone wady serca u dzieci. Wady bezsinicze z prawidłowym przepływem płucnym. Wady sinicze ze zmniejszonym przepływem płucnym Koartacja aorty, zwężenie drogi odpływu lewej komory, zwężenie odpływu prawej
Radiologia zabiegowa. Radiologia zabiegowa. Radiologia zabiegowa. dr n.med. Jolanta Meller
 Radiologia zabiegowa dr n.med. Jolanta Meller Radiologia zabiegowa wykorzystuje metody obrazowania narządów oraz sprzęt i techniki stosowane w radiologii naczyniowej do przeprowadzania zabiegów leczniczych
Radiologia zabiegowa dr n.med. Jolanta Meller Radiologia zabiegowa wykorzystuje metody obrazowania narządów oraz sprzęt i techniki stosowane w radiologii naczyniowej do przeprowadzania zabiegów leczniczych
układu krążenia Paweł Piwowarczyk
 Monitorowanie układu krążenia Paweł Piwowarczyk Monitorowanie Badanie przedmiotowe EKG Pomiar ciśnienia tętniczego Pomiar ciśnienia w tętnicy płucnej Pomiar ośrodkowego ciśnienia żylnego Echokardiografia
Monitorowanie układu krążenia Paweł Piwowarczyk Monitorowanie Badanie przedmiotowe EKG Pomiar ciśnienia tętniczego Pomiar ciśnienia w tętnicy płucnej Pomiar ośrodkowego ciśnienia żylnego Echokardiografia
Topografia klatki piersiowej. Badanie fizykalne układu krążenia. Topografia klatki piersiowej. Topografia klatki piersiowej 2015-04-23
 Topografia klatki piersiowej Badanie fizykalne układu krążenia KATEDRA KARDIOLOGII CM UMK 2014 A Pachowa przednia prawa B Obojczykowa środkowa prawa C Mostkowa D Obojczykowa środkowa lewa E Pachowa przednia
Topografia klatki piersiowej Badanie fizykalne układu krążenia KATEDRA KARDIOLOGII CM UMK 2014 A Pachowa przednia prawa B Obojczykowa środkowa prawa C Mostkowa D Obojczykowa środkowa lewa E Pachowa przednia
Wykłady z anatomii dla studentów pielęgniarstwa i ratownictwa medycznego
 Wykłady z anatomii dla studentów pielęgniarstwa i ratownictwa medycznego Układ krążenia Serce Naczynia krwionośne Układ krążenia Prawa strona serca tłoczy krew do płuc (krążenia płucnego), gdzie odbywa
Wykłady z anatomii dla studentów pielęgniarstwa i ratownictwa medycznego Układ krążenia Serce Naczynia krwionośne Układ krążenia Prawa strona serca tłoczy krew do płuc (krążenia płucnego), gdzie odbywa
1. Anatomia zdrowego serca
 1. Anatomia zdrowego serca Katarzyna Januszewska, Małgorzata Procelewska Budowa zdrowego serca i układu krwionośnego Serce ludzkie położone jest w środkowej części klatki piersiowej, tzw. śródpiersiu.
1. Anatomia zdrowego serca Katarzyna Januszewska, Małgorzata Procelewska Budowa zdrowego serca i układu krwionośnego Serce ludzkie położone jest w środkowej części klatki piersiowej, tzw. śródpiersiu.
II KATEDRA KARDIOLOGII CM UMK
 II KATEDRA KARDIOLOGII CM UMK 2014 Zawał serca ból wieńcowy p30 min +CPK +Troponiny Zawał serca z p ST STEMI ( zamknięcie dużej tętnicy wieńcowej) Z wytworzeniem załamka Q Zawał serca bez pst NSTEMI Zamknięcie
II KATEDRA KARDIOLOGII CM UMK 2014 Zawał serca ból wieńcowy p30 min +CPK +Troponiny Zawał serca z p ST STEMI ( zamknięcie dużej tętnicy wieńcowej) Z wytworzeniem załamka Q Zawał serca bez pst NSTEMI Zamknięcie
ANATOMIA wykład 2 Układ Sercowo - Naczyniowy. 18 października 2006
 1. Naczynia krwionośne. tętnice krew płynie od serca do tkanek (sieci naczyń kapilarnych / włosowatych) bez względu na to czy zawierają krew natlenowaną czy odtlenowaną) krew od serca grube ściany oddają
1. Naczynia krwionośne. tętnice krew płynie od serca do tkanek (sieci naczyń kapilarnych / włosowatych) bez względu na to czy zawierają krew natlenowaną czy odtlenowaną) krew od serca grube ściany oddają
Patofizjologia i symptomatologia niewydolności serca. Piotr Abramczyk
 Patofizjologia i symptomatologia niewydolności serca Piotr Abramczyk Definicja Objawy podmiotowe i przedmiotowe niewydolności serca i Obiektywny dowód dysfunkcji serca i Odpowiedź na właściwe leczenie
Patofizjologia i symptomatologia niewydolności serca Piotr Abramczyk Definicja Objawy podmiotowe i przedmiotowe niewydolności serca i Obiektywny dowód dysfunkcji serca i Odpowiedź na właściwe leczenie
CZ STO WYST POWANIA WRODZONYCH WAD SERCA WYNOSI OK. 0,8-1,2 NA 1000 YWO URODZONYCH NOWORODKÓW
 Wady wrodzone serca u dzieci - diagnostyka i leczenie przeznaczyniowe Zakład Radiologii Pediatrycznej, Warszawski Uniwersytet Medyczny CZ STO WYST POWANIA WRODZONYCH WAD SERCA WYNOSI OK. 0,8-1,2 NA 1000
Wady wrodzone serca u dzieci - diagnostyka i leczenie przeznaczyniowe Zakład Radiologii Pediatrycznej, Warszawski Uniwersytet Medyczny CZ STO WYST POWANIA WRODZONYCH WAD SERCA WYNOSI OK. 0,8-1,2 NA 1000
Frakcja wyrzutowa lewej komory oraz rozpoznanie i leczenie ostrej i przewlekłej niewydolności serca
 Frakcja wyrzutowa lewej komory oraz rozpoznanie i leczenie ostrej i przewlekłej niewydolności serca Zbigniew Gugnowski GRK Giżycko 2014 Opracowano na podstawie: Wytycznych ESC dotyczących rozpoznania oraz
Frakcja wyrzutowa lewej komory oraz rozpoznanie i leczenie ostrej i przewlekłej niewydolności serca Zbigniew Gugnowski GRK Giżycko 2014 Opracowano na podstawie: Wytycznych ESC dotyczących rozpoznania oraz
CHRONIC THROMBOEMBOLIC PULMONARY HYPERTENSION. (Hypertension)
 Przewlekłe zakrzepowo- zatorowe nadciśnienie płucne - CTEPH Skrót angielski: CTEPH CHRONIC THROMBOEMBOLIC PULMONARY HYPERTENSION przewlekłe zakrzepowo- zatorowe nadciśnienie płucne (Chronic) (Thromboembolic)
Przewlekłe zakrzepowo- zatorowe nadciśnienie płucne - CTEPH Skrót angielski: CTEPH CHRONIC THROMBOEMBOLIC PULMONARY HYPERTENSION przewlekłe zakrzepowo- zatorowe nadciśnienie płucne (Chronic) (Thromboembolic)
Choroba wieńcowa i zawał serca.
 Choroba wieńcowa i zawał serca. Dr Dariusz Andrzej Tomczak Specjalista II stopnia chorób wewnętrznych Choroby serca i naczyń 1 O czym będziemy mówić? Budowa układu wieńcowego Funkcje układu wieńcowego.
Choroba wieńcowa i zawał serca. Dr Dariusz Andrzej Tomczak Specjalista II stopnia chorób wewnętrznych Choroby serca i naczyń 1 O czym będziemy mówić? Budowa układu wieńcowego Funkcje układu wieńcowego.
Opracował: Arkadiusz Podgórski
 Opracował: Arkadiusz Podgórski Serce to pompa ssąco-tłocząca, połoŝona w klatce piersiowej. Z zewnątrz otoczone jest workiem zwanym osierdziem. Serce jest zbudowane z tkanki mięśniowej porzecznie prąŝkowanej
Opracował: Arkadiusz Podgórski Serce to pompa ssąco-tłocząca, połoŝona w klatce piersiowej. Z zewnątrz otoczone jest workiem zwanym osierdziem. Serce jest zbudowane z tkanki mięśniowej porzecznie prąŝkowanej
ZASTAWKA MITRALNA. Katedra i Klinika Chorób Wewnętrznych, Nadciśnienia Tętniczego i Angiologii WUM
 ZASTAWKA MITRALNA Katedra i Klinika Chorób Wewnętrznych, Nadciśnienia Tętniczego i Angiologii WUM Zastawka mitralna APARAT MITRALNY 1. Ściany z mięśniami brodawkowatymi 2. Struny ścięgniste 3. Płatki mitralne
ZASTAWKA MITRALNA Katedra i Klinika Chorób Wewnętrznych, Nadciśnienia Tętniczego i Angiologii WUM Zastawka mitralna APARAT MITRALNY 1. Ściany z mięśniami brodawkowatymi 2. Struny ścięgniste 3. Płatki mitralne
ANEKS III UZUPEŁNIENIA DO CHARAKTERYSTYKI PRODUKTU LECZNICZEGO ORAZ ULOTKI PLA PACJENTA
 ANEKS III UZUPEŁNIENIA DO CHARAKTERYSTYKI PRODUKTU LECZNICZEGO ORAZ ULOTKI PLA PACJENTA 42 UZUPEŁNIENIA ZAWARTE W ODPOWIEDNICH PUNKTACH CHARAKTERYSTYKI PRODUKTU LECZNICZEGO DLA PRODUKTÓW ZAWIERAJĄCYCH
ANEKS III UZUPEŁNIENIA DO CHARAKTERYSTYKI PRODUKTU LECZNICZEGO ORAZ ULOTKI PLA PACJENTA 42 UZUPEŁNIENIA ZAWARTE W ODPOWIEDNICH PUNKTACH CHARAKTERYSTYKI PRODUKTU LECZNICZEGO DLA PRODUKTÓW ZAWIERAJĄCYCH
WADY ZASTAWKI AORTALNEJ
 WADY ZASTAWKI AORTALNEJ STENOZA AORTALNA PRZYCZYNY wrodzona (zastawka dwupłatkowa) nabyta (zmiany zwyrodnieniowe, choroba reumatyczna) wiek płeć (M>K) palenie tytoniu nadwaga zastawka dwupłatkowa nadciśnienie
WADY ZASTAWKI AORTALNEJ STENOZA AORTALNA PRZYCZYNY wrodzona (zastawka dwupłatkowa) nabyta (zmiany zwyrodnieniowe, choroba reumatyczna) wiek płeć (M>K) palenie tytoniu nadwaga zastawka dwupłatkowa nadciśnienie
Nitraty -nitrogliceryna
 Nitraty -nitrogliceryna Poniżej wpis dotyczący nitrogliceryny. - jest trójazotanem glicerolu. Nitrogliceryna podawana w dożylnym wlewie: - zaczyna działać po 1-2 minutach od rozpoczęcia jej podawania,
Nitraty -nitrogliceryna Poniżej wpis dotyczący nitrogliceryny. - jest trójazotanem glicerolu. Nitrogliceryna podawana w dożylnym wlewie: - zaczyna działać po 1-2 minutach od rozpoczęcia jej podawania,
Stany zagrożenia życia w kardiologii
 Stany zagrożenia życia w kardiologii II KATEDRA KARDIOLOGII CM UMK 2014 Rozwarstwienie aorty Tamponada serca Powikłania mechaniczne zawału serca Ostry zespół wieńcowy Zatorowość płucna Obrzęk płuc Ostra
Stany zagrożenia życia w kardiologii II KATEDRA KARDIOLOGII CM UMK 2014 Rozwarstwienie aorty Tamponada serca Powikłania mechaniczne zawału serca Ostry zespół wieńcowy Zatorowość płucna Obrzęk płuc Ostra
CHIRURGICZNE LECZENIE ZWĘŻEŃ TĘTNIC SZYJNYCH
 CHIRURGICZNE LECZENIE ZWĘŻEŃ TĘTNIC SZYJNYCH KATEDRA I KLINIKA CHIRURGII NACZYŃ I ANGIOLOGII AKADEMII MEDYCZNEJ W LUBLINIE Kierownik: Dr hab.n. med. Jacek Wroński UDROŻNIENIE T. SZYJNEJ WEWNĘTRZNEJ WSKAZANIA
CHIRURGICZNE LECZENIE ZWĘŻEŃ TĘTNIC SZYJNYCH KATEDRA I KLINIKA CHIRURGII NACZYŃ I ANGIOLOGII AKADEMII MEDYCZNEJ W LUBLINIE Kierownik: Dr hab.n. med. Jacek Wroński UDROŻNIENIE T. SZYJNEJ WEWNĘTRZNEJ WSKAZANIA
Przezskórne wszczepienie zastawki aortalnej TAVI. Nowe wyzwanie w Kardiochirurgii Paulina Falkowska Klinika Kardiochirurgii USK Białystok
 Przezskórne wszczepienie zastawki aortalnej TAVI. Nowe wyzwanie w Kardiochirurgii Paulina Falkowska Klinika Kardiochirurgii USK Białystok TAVI Od początku XXI wieku rozwija się metoda przezskórnego wszczepienia
Przezskórne wszczepienie zastawki aortalnej TAVI. Nowe wyzwanie w Kardiochirurgii Paulina Falkowska Klinika Kardiochirurgii USK Białystok TAVI Od początku XXI wieku rozwija się metoda przezskórnego wszczepienia
Przełożenie wielkich pni tętniczych (d-tga). Wytyczne postępowania.
 Przełożenie wielkich pni tętniczych (d-tga). Wytyczne postępowania. Wada charakteryzuje się: (1) zgodnym połączeniem przedsionkowo-komorowym (prawidłowe połączenie przedsionków i komór), (2) niezgodnym
Przełożenie wielkich pni tętniczych (d-tga). Wytyczne postępowania. Wada charakteryzuje się: (1) zgodnym połączeniem przedsionkowo-komorowym (prawidłowe połączenie przedsionków i komór), (2) niezgodnym
II KATEDRA KARDIOLOGII CM UMK
 II KATEDRA KARDIOLOGII CM UMK 2015 Kardiologia inwazyjna - terminologia DIAGNOSTYKA: Koronarografia Cewnikowanie prawego serca Badanie elektrofizjologiczne LECZENIE: Angioplastyka wieńcowa Implantacje
II KATEDRA KARDIOLOGII CM UMK 2015 Kardiologia inwazyjna - terminologia DIAGNOSTYKA: Koronarografia Cewnikowanie prawego serca Badanie elektrofizjologiczne LECZENIE: Angioplastyka wieńcowa Implantacje
Obraz kliniczny chorych z venectazjami lub żyłami siatkowatymi.
 1 Obraz kliniczny przewlekłej niewydolności żylnej Autor: Marek Ciecierski Na obraz kliniczny składają się dolegliwości związane z zaburzonym odpływem krwi z żył kończyn dolnych. Jest to całe spectrum
1 Obraz kliniczny przewlekłej niewydolności żylnej Autor: Marek Ciecierski Na obraz kliniczny składają się dolegliwości związane z zaburzonym odpływem krwi z żył kończyn dolnych. Jest to całe spectrum
1. I Oddział Kardiologiczno - Angiologiczny ul. Sanatoryjna 7 43-450 Ustroń tel./fax: (+48) (33) 854 58 57; 854 58 59
 PLACÓWKA MEDYCZNA 1. I Oddział Kardiologiczno - Angiologiczny ul. Sanatoryjna 7 43-450 Ustroń tel./fax: (+48) (33) 854 58 57; 854 58 59 ZAKRES ŚWIADCZEŃ MEDYCZNYCH zabiegi angioplastyki wieńcowej z implantacją
PLACÓWKA MEDYCZNA 1. I Oddział Kardiologiczno - Angiologiczny ul. Sanatoryjna 7 43-450 Ustroń tel./fax: (+48) (33) 854 58 57; 854 58 59 ZAKRES ŚWIADCZEŃ MEDYCZNYCH zabiegi angioplastyki wieńcowej z implantacją
Imię i nazwisko Pacjenta:..PESEL/Data urodzenia:... FORMULARZ ZGODY. Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:...
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
PRAKTYCZNE ZASTOSOWANIE KONTRAPULSACJI WEWNĄTRZAORTALNEJ
 PRAKTYCZNE ZASTOSOWANIE KONTRAPULSACJI WEWNĄTRZAORTALNEJ PAWEŁ MONCZNIK, RAFAŁ DRWIŁA, TOMASZ DAROCHA ODDZIAŁ INTENSYWNEJ TERAPII KSS IM. JANA PAWŁA II HISTORIA KONTRAPULSACJI 1958 - Harken i Britwell
PRAKTYCZNE ZASTOSOWANIE KONTRAPULSACJI WEWNĄTRZAORTALNEJ PAWEŁ MONCZNIK, RAFAŁ DRWIŁA, TOMASZ DAROCHA ODDZIAŁ INTENSYWNEJ TERAPII KSS IM. JANA PAWŁA II HISTORIA KONTRAPULSACJI 1958 - Harken i Britwell
Imię i nazwisko Pacjenta:..PESEL/Data urodzenia:... FORMULARZ ZGODY. Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:...
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
2015-04-23. Wrodzone wady serca: od 6 do 19 przypadków/1000 żywych urodzeń II KATEDRA KARDIOLOGII CM UMK. Wrodzone wady serca u dorosłych:
 Wrodzone wady serca: od 6 do 19 przypadków/1000 żywych urodzeń II KATEDRA KARDIOLOGII CM UMK 2014 najczęstsze: dwupłatkowa zastawka aortalna 13,7/1000 żywych urodzeń ubytek przegrody międzykomorowej 4,2/1000
Wrodzone wady serca: od 6 do 19 przypadków/1000 żywych urodzeń II KATEDRA KARDIOLOGII CM UMK 2014 najczęstsze: dwupłatkowa zastawka aortalna 13,7/1000 żywych urodzeń ubytek przegrody międzykomorowej 4,2/1000
Twoja. Katalog kursów. Zapisy oraz informacje o szkoleniach. Kontakt: tel wew. 205
 Twoja Katalog kursów Kontakt: tel. 32 730 32 23 wew. 205 biuro@ Zapisy oraz informacje o szkoleniach www. Wykładowca: dr P. Życiński Podstawy diagnostyki USG narządów jamy brzusznej 09:00-19:00 (dzień
Twoja Katalog kursów Kontakt: tel. 32 730 32 23 wew. 205 biuro@ Zapisy oraz informacje o szkoleniach www. Wykładowca: dr P. Życiński Podstawy diagnostyki USG narządów jamy brzusznej 09:00-19:00 (dzień
Imię i nazwisko Pacjenta:..PESEL/Data urodzenia:... FORMULARZ ZGODY. Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:..
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:.. PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:.. PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
NOWOCZESNE KARDIOCHIRURGICZNE METODY LECZENIA TĘTNIAKÓW AORTY
 NOWOCZESNE KARDIOCHIRURGICZNE METODY LECZENIA TĘTNIAKÓW AORTY Prof. dr hab. med. Marek Jemielity Klinika Kardiochirurgii i Transplantologii UM w Poznaniu Szpital Kliniczny Przemienienia Pańskiego TĘTNIAKI
NOWOCZESNE KARDIOCHIRURGICZNE METODY LECZENIA TĘTNIAKÓW AORTY Prof. dr hab. med. Marek Jemielity Klinika Kardiochirurgii i Transplantologii UM w Poznaniu Szpital Kliniczny Przemienienia Pańskiego TĘTNIAKI
Imię i nazwisko Pacjenta:..PESEL/Data urodzenia:... FORMULARZ ZGODY. Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:...
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
Anatomia i fizjologia układu krążenia. Łukasz Krzych
 Anatomia i fizjologia układu krążenia Łukasz Krzych Wytyczne CMKP Budowa serca RTG Unaczynienie serca OBSZARY UNACZYNIENIA Układ naczyniowy Układ dąży do zachowania ośrodkowego ciśnienia tętniczego
Anatomia i fizjologia układu krążenia Łukasz Krzych Wytyczne CMKP Budowa serca RTG Unaczynienie serca OBSZARY UNACZYNIENIA Układ naczyniowy Układ dąży do zachowania ośrodkowego ciśnienia tętniczego
Dr n. med. Anna Prokop-Staszecka Dyrektor Krakowskiego Szpitala Specjalistycznego im. Jana Pawła II
 Dr n. med. Anna Prokop-Staszecka Dyrektor Krakowskiego Szpitala Specjalistycznego im. Jana Pawła II Przewodnicząca Komisji Ekologii i Ochrony Powietrza Rady Miasta Krakowa Schorzenia dolnych dróg oddechowych
Dr n. med. Anna Prokop-Staszecka Dyrektor Krakowskiego Szpitala Specjalistycznego im. Jana Pawła II Przewodnicząca Komisji Ekologii i Ochrony Powietrza Rady Miasta Krakowa Schorzenia dolnych dróg oddechowych
Imię i nazwisko Pacjenta:..PESEL/Data urodzenia:... FORMULARZ ZGODY. Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:...
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
niedostatecznego rozwój części kręgu (półkręg, kręg klinowy, kręg motyli) nieprawidłowego zrostu między kręgami (płytka lub blok kręgowy)
 Kifozy wrodzone Błędy w rozwoju kręgosłupa w okresie wewnątrzmacicznym prowadzą do powstawania wad wrodzonych kręgosłupa. Istnienie wady w obrębie kręgosłupa nie jest równoznaczne z powstaniem deformacji
Kifozy wrodzone Błędy w rozwoju kręgosłupa w okresie wewnątrzmacicznym prowadzą do powstawania wad wrodzonych kręgosłupa. Istnienie wady w obrębie kręgosłupa nie jest równoznaczne z powstaniem deformacji
2014-01-27. Wady wrodzone serca. Wady nabyte serca. Wrodzona wada serca to anomalia w strukturze serca, która powstała przed urodzeniem.
 Wady wrodzone serca Dr n. med. Agnieszka Barbara Wsół 09/12/2013 Wady nabyte serca Zakład Fizjologii Doświadczalnej i Klinicznej WUM Wrodzona wada serca to anomalia w strukturze serca, która powstała przed
Wady wrodzone serca Dr n. med. Agnieszka Barbara Wsół 09/12/2013 Wady nabyte serca Zakład Fizjologii Doświadczalnej i Klinicznej WUM Wrodzona wada serca to anomalia w strukturze serca, która powstała przed
8. Transplantacja serca oraz serca i płuc u dzieci
 8. Transplantacja serca oraz serca i płuc u dzieci Jacek Kołcz Rys historyczny Pierwszą operację przeszczepienia serca u dziecka przeprowadził Adrian Kantrowitz w 1967 roku u 18-dniowego noworodka ze skrajną
8. Transplantacja serca oraz serca i płuc u dzieci Jacek Kołcz Rys historyczny Pierwszą operację przeszczepienia serca u dziecka przeprowadził Adrian Kantrowitz w 1967 roku u 18-dniowego noworodka ze skrajną
OCENA PRZYCZYN I KONSEKWENCJI WYSTĘPOWANIA TĘTNIAKA TĘTNICY PŁUCNEJ U PACJENTÓW Z NADCIŚNIENIEM PŁUCNYM
 OCENA PRZYCZYN I KONSEKWENCJI WYSTĘPOWANIA TĘTNIAKA TĘTNICY PŁUCNEJ U PACJENTÓW Z NADCIŚNIENIEM PŁUCNYM Marcin Kurzyna, Instytut Gruźlicy i Chorób Płuc w Warszawie Grzegorz Harańczyk, StatSoft Polska Choroby
OCENA PRZYCZYN I KONSEKWENCJI WYSTĘPOWANIA TĘTNIAKA TĘTNICY PŁUCNEJ U PACJENTÓW Z NADCIŚNIENIEM PŁUCNYM Marcin Kurzyna, Instytut Gruźlicy i Chorób Płuc w Warszawie Grzegorz Harańczyk, StatSoft Polska Choroby
WADY SERCA U DZIECI Z ZESPOŁEM MARFANA
 WADY SERCA U DZIECI Z ZESPOŁEM MARFANA lek. Małgorzata Ludzia Klinika Kardiologii Wieku Dziecięcego i Pediatrii Ogólnej Samodzielnego Publicznego Dziecięcego Szpitala Klinicznego Warszawa, 23.06.2018 Plan
WADY SERCA U DZIECI Z ZESPOŁEM MARFANA lek. Małgorzata Ludzia Klinika Kardiologii Wieku Dziecięcego i Pediatrii Ogólnej Samodzielnego Publicznego Dziecięcego Szpitala Klinicznego Warszawa, 23.06.2018 Plan
LECZENIE TĘTNICZEGO NADCIŚNIENIA PŁUCNEGO SILDENAFILEM I EPOPROSTENOLEM (TNP) (ICD-10 I27, I27.0)
 Dziennik Urzędowy Ministra Zdrowia 719 Poz. 27 Załącznik B.68. LECZENIE TĘTNICZEGO NADCIŚNIENIA PŁUCNEGO SILDENAFILEM I EPOPROSTENOLEM (TNP) (ICD-10 I27, I27.0) ŚWIADCZENIOBIORCY I. Terapia sildenafilem
Dziennik Urzędowy Ministra Zdrowia 719 Poz. 27 Załącznik B.68. LECZENIE TĘTNICZEGO NADCIŚNIENIA PŁUCNEGO SILDENAFILEM I EPOPROSTENOLEM (TNP) (ICD-10 I27, I27.0) ŚWIADCZENIOBIORCY I. Terapia sildenafilem
FORMULARZ MEDYCZNY PACJENTA
 Data wypełnienia: FORMULARZ MEDYCZNY PACJENTA NAZWISKO i IMIĘ PESEL ADRES TELEFON Nazwisko i imię opiekuna/osoby upoważnionej do kontaktu: Telefon osoby upoważnionej do kontaktu: ROZPOZNANIE LEKARSKIE
Data wypełnienia: FORMULARZ MEDYCZNY PACJENTA NAZWISKO i IMIĘ PESEL ADRES TELEFON Nazwisko i imię opiekuna/osoby upoważnionej do kontaktu: Telefon osoby upoważnionej do kontaktu: ROZPOZNANIE LEKARSKIE
Lp. Zakres świadczonych usług i procedur Uwagi
 Choroby układu nerwowego 1 Zabiegi zwalczające ból i na układzie współczulnym * X 2 Choroby nerwów obwodowych X 3 Choroby mięśni X 4 Zaburzenia równowagi X 5 Guzy mózgu i rdzenia kręgowego < 4 dni X 6
Choroby układu nerwowego 1 Zabiegi zwalczające ból i na układzie współczulnym * X 2 Choroby nerwów obwodowych X 3 Choroby mięśni X 4 Zaburzenia równowagi X 5 Guzy mózgu i rdzenia kręgowego < 4 dni X 6
Delegacje otrzymują w załączeniu dokument D043528/02 Annex.
 Rada Unii Europejskiej Bruksela, 8 marca 2016 r. (OR. en) 6937/16 ADD 1 TRANS 72 PISMO PRZEWODNIE Od: Komisja Europejska Data otrzymania: 7 marca 2016 r. Do: Nr dok. Kom.: Dotyczy: Sekretariat Generalny
Rada Unii Europejskiej Bruksela, 8 marca 2016 r. (OR. en) 6937/16 ADD 1 TRANS 72 PISMO PRZEWODNIE Od: Komisja Europejska Data otrzymania: 7 marca 2016 r. Do: Nr dok. Kom.: Dotyczy: Sekretariat Generalny
Imię i nazwisko Pacjenta:..PESEL/Data urodzenia:... FORMULARZ ZGODY. Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:...
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
Podstawy echokardiografii
 Podstawy echokardiografii II KATEDRA KARDIOLOGII CM UMK 2014 Echokardiografia podstawy - badanie echokardiograficzne jest metodą oceny serca wykorzystującą ultradźwięki - głowica echokardiografu emituje
Podstawy echokardiografii II KATEDRA KARDIOLOGII CM UMK 2014 Echokardiografia podstawy - badanie echokardiograficzne jest metodą oceny serca wykorzystującą ultradźwięki - głowica echokardiografu emituje
KLINICZNE ZASADY PROWADZENIA TESTÓW WYSIŁKOWYCH Konspekt
 Prof. dr hab. med. Tomasz Kostka KLINICZNE ZASADY PROWADZENIA TESTÓW WYSIŁKOWYCH Konspekt Sprawność fizyczna (fitness) 1. Siła, moc i wytrzymałość mięśniowa (muscular fitness) 2. Szybkość 3. Wytrzymałość
Prof. dr hab. med. Tomasz Kostka KLINICZNE ZASADY PROWADZENIA TESTÓW WYSIŁKOWYCH Konspekt Sprawność fizyczna (fitness) 1. Siła, moc i wytrzymałość mięśniowa (muscular fitness) 2. Szybkość 3. Wytrzymałość
SPIS TREŚCI. 1. Podstawy fizyczne elektrokardiografii... 11. 2. Rejestracja elektrokardiogramu... 42. 3. Ocena morfologiczna elektrokardiogramu...
 SPIS TREŚCI 1. Podstawy fizyczne elektrokardiografii.............................. 11 Wstęp................................................................ 11 Ogólny opis krzywej elektrokardiograficznej...................................
SPIS TREŚCI 1. Podstawy fizyczne elektrokardiografii.............................. 11 Wstęp................................................................ 11 Ogólny opis krzywej elektrokardiograficznej...................................
biologia w gimnazjum UKŁAD KRWIONOŚNY CZŁOWIEKA
 biologia w gimnazjum 2 UKŁAD KRWIONOŚNY CZŁOWIEKA SKŁAD KRWI OSOCZE Jest płynną częścią krwi i stanowi 55% jej objętości. Jest podstawowym środowiskiem dla elementów morfotycznych. Zawiera 91% wody, 8%
biologia w gimnazjum 2 UKŁAD KRWIONOŚNY CZŁOWIEKA SKŁAD KRWI OSOCZE Jest płynną częścią krwi i stanowi 55% jej objętości. Jest podstawowym środowiskiem dla elementów morfotycznych. Zawiera 91% wody, 8%
Podstawy echokardiografii
 Echokardiografia podstawy Podstawy echokardiografii II KATEDRA KARDIOLOGII CM UMK 2014 - badanie echokardiograficzne jest metodą oceny serca wykorzystującą ultradźwięki - głowica echokardiografu emituje
Echokardiografia podstawy Podstawy echokardiografii II KATEDRA KARDIOLOGII CM UMK 2014 - badanie echokardiograficzne jest metodą oceny serca wykorzystującą ultradźwięki - głowica echokardiografu emituje
CMC/2015/03/WJ/03. Dzienniczek pomiarów ciśnienia tętniczego i częstości akcji serca
 CMC/2015/03/WJ/03 Dzienniczek pomiarów ciśnienia tętniczego i częstości akcji serca Dane pacjenta Imię:... Nazwisko:... PESEL:... Rozpoznane choroby: Nadciśnienie tętnicze Choroba wieńcowa Przebyty zawał
CMC/2015/03/WJ/03 Dzienniczek pomiarów ciśnienia tętniczego i częstości akcji serca Dane pacjenta Imię:... Nazwisko:... PESEL:... Rozpoznane choroby: Nadciśnienie tętnicze Choroba wieńcowa Przebyty zawał
Wykorzystuje metody obrazowania narządów i specjalistyczny sprzęt do przeprowadzania zabiegów diagnostycznych i leczniczych zastępując, uzupełniając
 R A D I O L O G I A Z A B I E G O W A Radiologia Zabiegowa Wykorzystuje metody obrazowania narządów i specjalistyczny sprzęt do przeprowadzania zabiegów diagnostycznych i leczniczych zastępując, uzupełniając
R A D I O L O G I A Z A B I E G O W A Radiologia Zabiegowa Wykorzystuje metody obrazowania narządów i specjalistyczny sprzęt do przeprowadzania zabiegów diagnostycznych i leczniczych zastępując, uzupełniając
Przypadki kliniczne EKG
 Przypadki kliniczne EKG Przedrukowano z: Mukherjee D. ECG Cases pocket. Börm Bruckmeier Publishing LLC, Hermosa Beach, CA, 2006: 135 138 (przypadek 31) i 147 150 (przypadek 34) PRZYPADEK NR 1 1.1. Scenariusz
Przypadki kliniczne EKG Przedrukowano z: Mukherjee D. ECG Cases pocket. Börm Bruckmeier Publishing LLC, Hermosa Beach, CA, 2006: 135 138 (przypadek 31) i 147 150 (przypadek 34) PRZYPADEK NR 1 1.1. Scenariusz
 OCENA RYZYKA OPERACYJNEGO U CHORYCH KARDIOLOGICZNYCH Klinika Anestezjologii i Intensywnej Terapii Kardiologicznej I Katedry Kardiologii i Kardiochirurgii UM w Łodzi Jak ocenić ryzyko i zakwalifikować chorego
OCENA RYZYKA OPERACYJNEGO U CHORYCH KARDIOLOGICZNYCH Klinika Anestezjologii i Intensywnej Terapii Kardiologicznej I Katedry Kardiologii i Kardiochirurgii UM w Łodzi Jak ocenić ryzyko i zakwalifikować chorego
Warszawa, dnia 4 grudnia 2013 r. Poz. 1445
 Warszawa, dnia 4 grudnia 2013 r. Poz. 1445 ROZPORZĄDZENIE MINISTRA ZDROWIA 1) z dnia 26 listopada 2013 r. w sprawie świadczeń gwarantowanych z zakresu świadczeń wysokospecjalistycznych oraz warunków ich
Warszawa, dnia 4 grudnia 2013 r. Poz. 1445 ROZPORZĄDZENIE MINISTRA ZDROWIA 1) z dnia 26 listopada 2013 r. w sprawie świadczeń gwarantowanych z zakresu świadczeń wysokospecjalistycznych oraz warunków ich
Imię i nazwisko Pacjenta: PESEL/Data urodzenia:... FORMULARZ ZGODY
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:..... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:..... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury
Przerwany ³uk aorty. Ireneusz Haponiuk, Janusz H. Skalski. 3.1. Wstêp. 3.2. Anatomia i klasyfikacja wady ROZDZIA 3
 27 ROZDZIA 3 Przerwany ³uk aorty 3.1. Wstêp Przerwanie ³uku aorty jest rzadk¹ patologi¹, która polega na braku ci¹g³oœci têtnicy g³ównej w tym odcinku. Jest efektem zaburzeñ tworzenia ³uków aortalnych
27 ROZDZIA 3 Przerwany ³uk aorty 3.1. Wstêp Przerwanie ³uku aorty jest rzadk¹ patologi¹, która polega na braku ci¹g³oœci têtnicy g³ównej w tym odcinku. Jest efektem zaburzeñ tworzenia ³uków aortalnych
Lek. Olgierd Woźniak. Streszczenie rozprawy doktorskiej
 Lek. Olgierd Woźniak Streszczenie rozprawy doktorskiej Ocena czynników ryzyka adekwatnych interwencji kardiowerteradefibrylatora u pacjentów z arytmogenną kardiomiopatią prawej komory. Wstęp Arytmogenna
Lek. Olgierd Woźniak Streszczenie rozprawy doktorskiej Ocena czynników ryzyka adekwatnych interwencji kardiowerteradefibrylatora u pacjentów z arytmogenną kardiomiopatią prawej komory. Wstęp Arytmogenna
Definicja INFEKCYJNE ZAPALENIE WSIERDZIA
 INFEKCYJNE ZAPALENIE WSIERDZIA II KATEDRA KARDIOLOGII CM UMK 2014 Definicja Wewnątrznaczyniowe zakażenie obejmujące struktury serca (np. zastawki, wsierdzie komór i przedsionków), duże naczynia krwionośne
INFEKCYJNE ZAPALENIE WSIERDZIA II KATEDRA KARDIOLOGII CM UMK 2014 Definicja Wewnątrznaczyniowe zakażenie obejmujące struktury serca (np. zastawki, wsierdzie komór i przedsionków), duże naczynia krwionośne
Grant NCN 2011/03/B/ST7/03649. Reguły systemu wsparcia decyzji: wskazania/przeciwskazania trombolizy
 Grant NCN 2011/03/B/ST7/03649 Reguły systemu wsparcia decyzji: wskazania/przeciwskazania trombolizy Kryterium Dane (jakie) Dane (źródło) Reguła Moduł wiek wiek pacjent/osoba > 18 lat (włączająca) kliniczne
Grant NCN 2011/03/B/ST7/03649 Reguły systemu wsparcia decyzji: wskazania/przeciwskazania trombolizy Kryterium Dane (jakie) Dane (źródło) Reguła Moduł wiek wiek pacjent/osoba > 18 lat (włączająca) kliniczne
Nazwa programu LECZENIE NADPŁYTKOWOŚCI SAMOISTNEJ ICD - 10 D75.2 - nadpłytkowość samoistna Dziedzina medycyny: hematologia.
 Załącznik nr 10 do Zarządzenia Nr 59/2011/DGL Prezesa NFZ z dnia 10 października 2011 roku Nazwa programu LECZENIE NADPŁYTKOWOŚCI SAMOISTNEJ ICD - 10 D75.2 - nadpłytkowość samoistna Dziedzina medycyny:
Załącznik nr 10 do Zarządzenia Nr 59/2011/DGL Prezesa NFZ z dnia 10 października 2011 roku Nazwa programu LECZENIE NADPŁYTKOWOŚCI SAMOISTNEJ ICD - 10 D75.2 - nadpłytkowość samoistna Dziedzina medycyny:
Przywrócenie rytmu zatokowego i jego utrzymanie
 Przywrócenie rytmu zatokowego i jego utrzymanie Jak wspomniano we wcześniejszych artykułach cyklu, strategia postępowania w migotaniu przedsionków (AF) polega albo na kontroli częstości rytmu komór i zapobieganiu
Przywrócenie rytmu zatokowego i jego utrzymanie Jak wspomniano we wcześniejszych artykułach cyklu, strategia postępowania w migotaniu przedsionków (AF) polega albo na kontroli częstości rytmu komór i zapobieganiu
Wrodzone wady wewnątrzkanałowe
 Wrodzone wady wewnątrzkanałowe Występują one w przebiegu wad tworzenia się tzw. struny grzbietowej ( rozwoju kręgosłupa i rdzenia). Określane są inaczej terminem dysrafii. Wady te przyjmują postać: rozszczepu
Wrodzone wady wewnątrzkanałowe Występują one w przebiegu wad tworzenia się tzw. struny grzbietowej ( rozwoju kręgosłupa i rdzenia). Określane są inaczej terminem dysrafii. Wady te przyjmują postać: rozszczepu
b c a. serce b. tętnica c. żyła
 Spis treści: 1.Budowa układu krwionośnego. 2.Porównanie budowy naczyń krwionośnych. 3.Serce. 4.Budowa wewnętrzna serca. 5.Praca serca. 6.Tętno i ciśnienie krwi. 7.Krążenie krwi. 8.Krążenie wrotne. 9.Bibliografia
Spis treści: 1.Budowa układu krwionośnego. 2.Porównanie budowy naczyń krwionośnych. 3.Serce. 4.Budowa wewnętrzna serca. 5.Praca serca. 6.Tętno i ciśnienie krwi. 7.Krążenie krwi. 8.Krążenie wrotne. 9.Bibliografia
Patronat Honorowy. Ministerstwo Zdrowia Prof. dr hab. n. med. Zbigniew Religa. Fundusz Serce Dziecka przy Fundacji im. Diny Radziwiłłowej
 Fundusz Serce Dziecka przy Fundacji im. Diny Radziwiłłowej dziękuje panu Profesorowi Edwardowi Malcowi, pani Doktor Katarzynie Januszewskiej oraz wszystkim pozostałym lekarzom i osobom, dzięki którym nasza
Fundusz Serce Dziecka przy Fundacji im. Diny Radziwiłłowej dziękuje panu Profesorowi Edwardowi Malcowi, pani Doktor Katarzynie Januszewskiej oraz wszystkim pozostałym lekarzom i osobom, dzięki którym nasza
Kardiomegalia u płodu
 Kardiomegalia u płodu Kardiomegalia u płodu to powiększenie sylwetki serca płodu w stosunku do klatki piersiowej płodu[4]. Powiększenie sylwetki serca jest uniwersalnym objawem niewydolności krążenia zarówno
Kardiomegalia u płodu Kardiomegalia u płodu to powiększenie sylwetki serca płodu w stosunku do klatki piersiowej płodu[4]. Powiększenie sylwetki serca jest uniwersalnym objawem niewydolności krążenia zarówno
Definicja INFEKCYJNE ZAPALENIE WSIERDZIA 2015-04-23
 Definicja INFEKCYJNE ZAPALENIE WSIERDZIA II KATEDRA KARDIOLOGII CM UMK 2014 Wewnątrznaczyniowe zakażenie obejmujące struktury serca (np. zastawki, wsierdzie komór i przedsionków), duże naczynia krwionośne
Definicja INFEKCYJNE ZAPALENIE WSIERDZIA II KATEDRA KARDIOLOGII CM UMK 2014 Wewnątrznaczyniowe zakażenie obejmujące struktury serca (np. zastawki, wsierdzie komór i przedsionków), duże naczynia krwionośne
Imię i nazwisko Pacjenta:..PESEL/Data urodzenia:... FORMULARZ ZGODY. Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:...
 FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
FORMULARZ ZGODY I Informacje o osobach uprawnionych do wyrażenia zgody Imię i nazwisko Pacjenta:... Imię i nazwisko przedstawiciela ustawowego:... PESEL/Data urodzenia Pacjenta:... II Nazwa procedury medycznej
Definicja. Choroba niedokrwienna serca. Podział choroby wieńcowej. Epidemiologia 2015-04-23
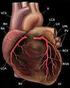 Definicja Choroba niedokrwienna serca II KATEDRA KARDIOLOGII CM UMK 2014 zespół objawów chorobowych będących następstwem przewlekłego stanu niedostatecznego zaopatrzenia komórek mięśnia sercowego w tlen
Definicja Choroba niedokrwienna serca II KATEDRA KARDIOLOGII CM UMK 2014 zespół objawów chorobowych będących następstwem przewlekłego stanu niedostatecznego zaopatrzenia komórek mięśnia sercowego w tlen
LECZENIE TĘTNICZEGO NADCIŚNIENIA PŁUCNEGO (TNP) (ICD-10 I 27, I 27.0)
 Załącznik B.31. LECZENIE TĘTNICZEGO NADCIŚNIENIA PŁUCNEGO (TNP) (ICD-10 I 27, I 27.0) A. Leczenie TNP u dorosłych 1. Leczenie I rzutu 1.1 Leczenie I rzutu sildenafilem 1.2 Leczenie I rzutu bosentanem 2.
Załącznik B.31. LECZENIE TĘTNICZEGO NADCIŚNIENIA PŁUCNEGO (TNP) (ICD-10 I 27, I 27.0) A. Leczenie TNP u dorosłych 1. Leczenie I rzutu 1.1 Leczenie I rzutu sildenafilem 1.2 Leczenie I rzutu bosentanem 2.
10. Zmiany elektrokardiograficzne
 10. Zmiany elektrokardiograficzne w różnych zespołach chorobowyh 309 Zanim zaczniesz, przejrzyj streszczenie tego rozdziału na s. 340 342. zmiany elektrokardiograficzne w różnych zespołach chorobowych
10. Zmiany elektrokardiograficzne w różnych zespołach chorobowyh 309 Zanim zaczniesz, przejrzyj streszczenie tego rozdziału na s. 340 342. zmiany elektrokardiograficzne w różnych zespołach chorobowych
